Nederland kent in de wereld van de zorg als fundament 5 stelselwetten. Een ervan is de Zorgverzekeringswetdie per 2006 is ingevoerd. In een drieluik van blogs ga ik terug in de tijd om te kijken hoe deze wet tot stand kwam. De motivatie voor deze nieuwe zorgwet was destijds dat in het oude stelsel, deel ziekenfonds, deels particulier, de overheid niet in staat was gebleken de belangrijkste knelpunten in de zorg aan te pakken. Knelpunten, zoals daar destijds waren: wachtlijsten en ondoelmatige besteding van middelen…
Met concurrentie (concurrentiele inkoop, individuele contractering zonder individuele onderhandelingsmogelijkheid) en “gereguleerde” marktwerking zouden voor alle partijen (zorgverzekeraars, zorgaanbieders, zorgvragers) financiële prikkels worden geïntroduceerd om efficiënter en klantgerichter werken in de zorg te bevorderen. Wat is zestien jaar later daarvan terecht gekomen?
Wat zijn de bespreek- en leerpunten nu de zorg een kritisch punt heeft bereikt (NZa, 13 oktober 2022)?
Eerst: het resultaat (2006)
Binnen het stelsel van de Zorgverzekeringswet functioneren in 2022 nu 10 zorgverzekeringsconcerns met 20 zorgverzekeraars (monitor), waarbij de 4 grootste een marktaandeel hebben van 85,1% (bron). In 2021 bieden zij samen 60 polissen aan voor de basisverzekering. Het zorgstelsel met een gereguleerde marktwerking kent zowel sociale waarborgen als marktelementen. Sociale waarborgen zijn nodig omdat de verzekering alle burgers aangaat. Marktelementen zijn, zo zeggen de oprichters van het stelsel, nodig om toegankelijkheid, betaalbaarheid en doelmatigheid te garanderen. Dat blijkt 16 jaar toch echt anders te liggen.
In 2006 genoemde voorwaarden waren: goede risicoverevening, keuzevrijheid voor verzekerden, contractvrijheid voor verzekeraars en zorgaanbieders met transparantie van prijzen en kwaliteit. Al snel na start van de Zorgverzekeringswet is er discussie of het stelsel nu juist méér of juist minder marktelementen moet gaan bevatten? Of zelfs geheel moet worden vervangen?
Tabel: Het zorgstelsel
|
Sociale waarborgen |
Marktelementen |
|
Sociale verzekering |
Private polis |
|
Verzekeringsplicht burgers |
Jaarlijks wisselen |
|
Acceptatieplicht verzekeraars basispakket |
|
|
Verbod premiedifferentiatie |
Keuzeruimte: restitutie, natura, budget |
|
(Ex-ante) verevening (blog) |
Functionele aanspraken |
|
Zorgplicht verzekeraars (blog) |
Concurrerende verzekeraar (blog) |
|
Procentuele premie (IAB) |
Collectiviteiten (NB: verbod per 1.1.2023) |
|
Rijksbijdrage kinderen |
Geen contracteerverplichting (hier ) |
|
Zorgtoeslag (hier) |
Toezicht op marktwerking |
|
Toezicht op burgerbelang (blog) |
Commercie |
Toelichting bij de tabel van 2006: de Zorgverzekeringswet
- Verplichting zich te verzekeren voor het basispakket (verzekeringsplicht)
- Eén wettelijk basispakket: de minister bepaalt samenstelling van het pakket. Aanvankelijk het CVZ, later het Zorginstituut brengen jaarlijks adviezen uit (pakketbeheer op basis van pakketcriteria).
- Vrije keuze met betrekking tot de verzekeraar en gekwalificeerde zorgverlener (keuzevrijheid). Het laatste jaar is 6,5% van de verzekerden (1,13 miljoen verzekerden) overgestapt van zorgverzekeraar
- Keuze moet mogelijk zijn op basis van goede transparante informatie van verzekeraars
- Vrije keuze met betrekking tot de aanvullende verzekering, voor dekkingen die buiten het basispakket vallen
- Verplichting bij de verzekeraar iedereen voor het basispakket te accepteren (acceptatieplicht)
- Verzekeraars moeten zorg inkopen (blog) die wettelijk in de basisverzekering is opgenomen (zorgplicht)
- Geen verschil in premies op grond van gezondheidskenmerken (verbod op premiedifferentiatie)
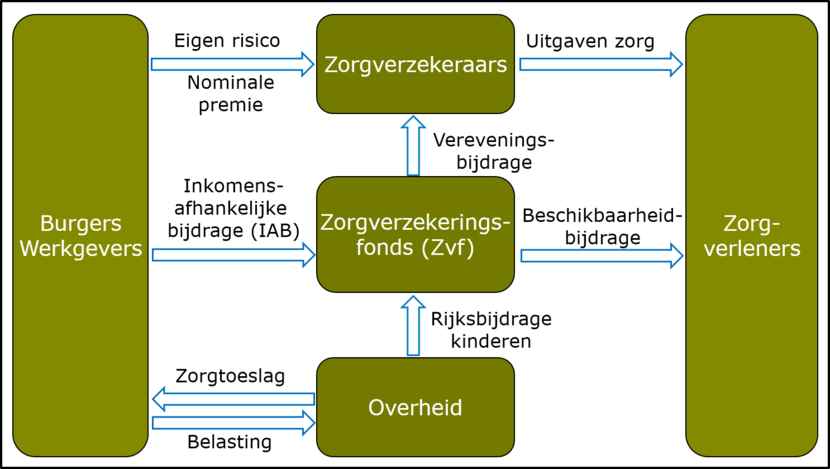
- 50% van de kosten basisverzekering wordt betaald door de nominale ZVW-premie, Rijksbijdrage voor kinderen en de opbrengst van het eigen risico
- (Andere) 50% is een (gemaximeerde) inkomensafhankelijke premie, betaald door werkgevers en Zzp’ers (financiële solidariteit)
- Onderlinge concurrentie van zorgaanbieders op grond van prijs en kwaliteit (marktwerking). Spelregels daarbij komen van de ACM
- Met een herverdelingsmechanisme tussen zorgverzekeraars wordt de risicoselectie op grond van gezondheidskenmerken van verzekerden zoveel mogelijk voorkomen. De hoge kosten worden in het mechanisme naar evenredigheid gedragen (risicoverevening). Toch hoeft ontvangen vereveningsgeld, bedoeld voor zorginkoop, bij aangetoonde onderschrijding inkoop later niet terugbetaald te worden (blog)
- De verzekerde kan zelf over de hoogte van het vrijwillig eigen risico beslissen (eigen verantwoordelijkheid)
- Een deel van de financiering van de zorgverzekeraar bestaat uit de vereveningsbijdrage uit het Zorgverzekeringsfonds (risicosolidariteit). De vereveningsbijdrage, nu ex-ante, voor verzekeraars is gebaseerd op verwachte kosten, zonder correctie achteraf voor dat specifieke jaar op gemaakte Het is voor zorgverzekeraars nog steeds lonend zich in de praktijk te richten op jonge en gezonde overstappers (monitor)
- Toekennen van een zorgtoeslag: een inkomensafhankelijke tegemoetkoming in de kosten van de nominale premie binnen de Wet op de Zorgtoeslag (inkomenssolidariteit)
- Verzekerden kunnen hun eigen risico kiezen van € 200, 300, 400, 500 (maximaal). Hoe hoger het vrijwillig te kiezen eigen risico bedraagt, hoe lager nominale premie. In 2007 koos 95% van de bevolking een eigen risico van € 0,-. In 2022 heeft 87% van de verzekerden gekozen voor 0 euro eigen risico en 9,8% kiest voor een eigen risico van 500 euro (bron).
- Vanaf 1-1-2008 verviel de no-claim, maar gold wel een verplicht eigen risico €150 per jaar. Huisartsenzorg, wijkverpleging, verloskundige en kraamzorg, GLI vallen hier voor verzekerden ouder dan 18 jaar niet Dit betekent destijds dat verzekerden de eerste €150 aan kosten van zorg (ziekenhuis, farmacie, hulpmiddelen) zelf moeten betalen. Per 1-1-2009 is dit verhoogd naar €155 per jaar; per 2012 naar €220 per jaar, per 2013 naar €350 en vanaf 2016 tot heden €385 per jaar (verplicht eigen risico)
- Met invoeren van (meer) eigen betalingen verschuiven de kosten (meer) van maatschappij (collectief) naar burger (individu)
Bespreekpunt 1: financiële solidariteit (1)
Bij de Rijksbegroting VWS 2006, het eerste jaar van de Zorgverzekeringswet, waren de verwachte kosten €27,6 miljard. Bij de Rijksbegroting 2023 is dit bruto (dus inclusief eigen betalingen) €54,1 miljard. Ofwel bijna twee keer zoveel. Je hoeft geen rekenwonder te zijn dat als 70% van de burgers voor 2006 verzekerd waren via een ziekenfonds, waarvoor werkgevers 80% van de zorgkosten betaalden, dat juist werkgevers hebben geprofiteerd dat met de Zorgverzekeringswet zij nog maar 50% van de macrokosten hoefden te betalen.
Een voordeel wat verder via de afgesproken 50%-50% regeling werd opgerekt met de introductie binnen de arbeidssector van een groot aantal Zzp’ers (blog).
Hans Hoogervorst had de Tweede Kamer met zijn no-claimregeling beloofd dat met introductie van de wet de zorgkosten zouden dalen, zie nu het resultaat. Dit heeft tot consequentie dat burgers, via de Belastingdienst en via de nominale premies gezamenlijk vanaf 2006 een groter aandeel van de kosten moesten bijdragen.
Bij het zorgstelsel wordt altijd benoemd dat het een solidair stelsel is (tussen jong en oud, rijk en arm, zieken en gezonden). Maar is er wel voldoende financiële solidariteit met een gehanteerde maximering van de inkomensgrens (hier), waarover de IAB wordt betaald (blog)? Er zijn zowel in 2007 en 2012 vanuit de politiek pogingen ondernomen dit te wijzigen, maar dezelfde politieke partijen die het zorgstelsel met de gereguleerde marktwerking steunden lagen dwars. Even terug in de tijd…
We schrijven 29 oktober 2012…
|
Dit was het plan: “De fractievoorzitters Rutte en Samsom hebben op 29 oktober 2012 het regeerakkoord ‘Bruggen slaan‘ gepresenteerd. Op pagina 20: Binnen het stelsel van curatieve zorg gaan we nieuwe accenten leggen op meer samenwerken in plaats van enkel concurreren, op het wegnemen van perverse volumeprikkels en de introductie van inkomensafhankelijke financiering. De sleutelrol van verzekeraars blijft in stand. In 2015 zijn zij volgens plan volledig risicodragend. Financiering van zorg wordt in hoofdzaak inkomensafhankelijk. De zorgtoeslag verdwijnt. Voor 2017 gaan we uit van een nominale premie van 400, daarna blijft de verhouding tussen de nominale en inkomensafhankelijke premie constant. Het bestaande eigen risico wordt budgettair neutraal omgezet in een inkomensafhankelijk eigen risico. De zorgkosten blijven gelijk verdeeld tussen werkgevers en werknemers.” Echter het liep anders… (hier + hier + hier + hier) Wikepedia: “Al direct na de bekendmaking van het regeerakkoord was er onder aanvoering van de Telegraaf en oud-VVD-partijleider Hans Wiegel ophef ontstaan over de inkomensafhankelijke zorgpremie. In een peiling van Maurice de Hond zakte de VVD in één week van 38 naar 27 zetels. VVD-minister van Volksgezondheid, Welzijn en Sport Edith Schippers had ook bij haar gesprek met de formateur hiertegen bezwaar gemaakt. Op 9 november werd daarom besloten dit te schrappen, en in plaats daarvan dit nivellering te laten verlopen via de inkomstenbelasting. Ook werd 250 miljoen euro weggehaald bij infrastructuur, wat de PvdA mocht besteden aan “sociale maatregelen”. Het debat over de regeringsverklaring, die vanwege buitenlandse verplichtingen van Rutte en uitblijven van NIBUD-doorrekeningen, werd nog gedomineerd door de kwestie van de inkomensafhankelijke zorgpremie.” |
Het gevolg was dat een maximumbijdrage-inkomen (IAB) werd gehandhaafd en de zorgtoeslag moest blijven bestaan. Een toeslag die wordt betaald uit belastinggeld, opgebracht door burgers.
Vragen aan de politiek: waar ligt de grens bij financiële solidariteit? De discussie meldt tegenwoordig dat er te veel belasting wordt betaald uit inkomen en te weinig uit vermogen (hier/hier/hier). Dit geeft spanning op de arbeidsmarkt bij urenuitbreiding, ook in de zorgwereld. Gaat wijziging van het daarmee gepaard gaande toeslagenstelsel straks/ooit ook consequenties hebben voor de financiering van de Zorgverzekeringswet?
Bespreekpunt 2: financiële solidariteit (2)
Er zijn ook op financieel gebied wijzigingen in de Zorgverzekeringswet doorgevoerd. Zo is er een verbod op winstuitkering door zorgverzekeraars nog niet definitief gekomen (hier/blog/hier) en vervalt per 1 januari 2023 de 5% premiekorting bij de collectiviteiten. Dit zijn maatregelen die passen bij solidariteit, tenminste als winst wordt geherinvesteerd in patiëntenzorg. Wat niet duidt op financiële solidariteit is het vrijwillig eigen risico, waarbij het voordeel voor de mensen die hiervan gebruikmaken, zijnde 9,8% van de verzekerden (2022), wordt betaald door de mensen die daarvan geen gebruik kunnen maken (PFN, 3 september 2019 en DSW, 21 september 2017).
Vraag aan de politiek: bent u bereid na de collectiviteitskorting uit oogpunt van solidariteit ook het vrijwillig gekozen eigen risico af te schaffen?
Bespreekpunt 3: het toezicht
Tijdens een congres deze maand (11 oktober 2022) over passende zorg, vallend binnen het Integraal Zorgakkoord (IZA, 16 september 2022), deed de NZa-bestuursvoorzitter een opmerkelijke uitspraak: Zorgvisie, 11 oktober 2022
|
NZa-voorzitter Marian Kaljouw heeft VWS gevraagd om spelregels te ontwikkelen bij het IZA, om te voorkomen dat de praktijk anders uitpakt dan is afgesproken: ‘Passende zorg gaat niet vanzelf, dat gaat pijn doen. En als het pijn doet, moet je af en toe een knoop doorhakken.’ Op dit moment is er volgens Kaljouw niemand bevoegd om knopen door te hakken als het moeilijk wordt. ‘Dat mandaat heeft de NZa niet, het Zorginstituut niet en ook VWS eerlijk gezegd niet.’ ——————————————————————————————————————- Later kwam de minister tijdens de begrotingsbesprekingen met een reactie: (Zorgvisie, 20 oktober 2022) “Het ministerie van VWS trekt meer de regie naar zich toe. ‘Het IZA vraagt een actieve rol van alle betrokken partijen, inclusief VWS. Deze laatste rol is meer uitgesproken dan in het verleden’, aldus minister Kuipers van VWS: ‘Wij pakken een actieve rol in de komende jaren. Dat gaat over regie, facilitering van uitvoering en de uitvoering zelf’. Verder: ‘Het is belangrijk dat de verantwoordelijkheden van de individuele partijen duidelijk zijn. Als er discussies zijn, gaan partijen eerst met elkaar in gesprek. Een eerste escalatie wordt gedaan bij toezichthouders.’ Als dat niet lukt, komt het probleem bij de IZA-partijen, waarvan VWS voorzitter is. Kuipers: ‘In die overleggen kunnen we met elkaar knopen doorhakken als het vastloopt.’ |
Zie hier, toch wel een wonderlijke situatie dat zestien jaar na de start van de Zorgverzekeringswet nog steeds niet helemaal duidelijk is, wat ieders verantwoordelijkheden zijn met 5W1H doorzettingsmacht. Dat was mij al eerder duidelijk geworden bij de discussie over zorginkoop, bv. in het kader van wachtlijstproblematiek en huisartsentekort (blog + blog + blog + blog).
Deze adviseur Kwaliteit en Management in de zorg zegt/schrijft hierover: “Volgens mij gaat het op het snijvlak van marktwerking en samenwerkingsafspraken erg over verantwoordelijkheden en rolverdeling, ook tussen de bestuursorganen onderling.” In 2018 schreef zij hierover een blog (Skipr, 16 april 2018).
Vragen aan de politiek: Wat zijn op de drie markten van het stelsel (zorgverzekeringsmarkt, zorgverleningsmarkt, zorginkoopmarkt) voor burgers, verzekeraars en zorgverleners ieders rechten en plichten? Dezelfde vraag voor overheid en toezichthouders? Wat zijn de redenen dat deze vragen zestien jaar na start van deze wet, notabene een stelselwet, nog zoveel vragen oproept over onder andere ‘spelregels’?
Bespreekpunt 4: het wachten op zorg
Zowel de wachtlijsten als de betaalbaarheid waren destijds redenen om het stelsel aan te passen. Anno 2022 gaan wederom de meeste discussies over…wachtlijsten en de “dure” zorg. Hoe kan dat?
De wachttijden in de GGZ, bij langdurige zorg, het sociaal domein en de tweede lijn zijn inmiddels een groot probleem, ook vanwege blokkade bij uitstroom voor huisartsenpraktijken, en laten zich moeilijk oplossen (hier en hier en hier en hier en hier en hier en hier).
NB: De wachtlijst voor de langdurige zorg is hier meegenomen, vanwege pogingen om delen van langdurige zorg onder te brengen in de Zorgverzekeringswet. Een uitermate onhandige poging om zorg voor de meest kwetsbaren te onderwerpen aan een systeem met concurrentiële inkoop. Dat doet niets af aan terechte inspanning om medische zorg voor deze doelgroep te willen borgen (NZa/IGJ, 4 oktober 2022).
Kan met al dat wachten op noodzakelijke zorg, wel aan wetsverplichtingen worden voldaan?
Als reactie op mijn eerste blog (18 oktober 2022) kreeg ik een reactie van een arts, werkzaam in de curatieve zorg. In onderstaand kader citaten uit zijn brief:
|
“Op dit moment zou het ook boeiend zijn te weten welke krachten op de achtergrond spelen. Weer staat de politiek erbij en kijkt ernaar terwijl het zorgsysteem implodeert. Ik ben niet optimistisch en denk dat we teruggaan naar een harde tweedeling tussen ‘rijk’ en ‘arm’. De regisseur van het stelsel is in het publieke debat onzichtbaar. Nooit zie je bestuurders van zorgverzekeraars meepraten op tv of in andere media. Altijd artsen, ziekenhuis bestuurders, wetenschappers (gezondheidseconomen) en politici. Als huisartsen het IZA weigeren moet Kuipers brieven typen waarin hij belooft zijn best te doen dat zorgverzekeraars zich deze keer wel aan de afspraken gaan houden. Het lukt blijkbaar ook hem niet om die zorgverzekeraars zo’n brief zelf even te laten sturen! Absurd toch? De huidige zorgpolis geeft veel meer recht op tijdige toegang tot zorg dan het stelsel waar kan maken. Daarmee zijn de polissen financiële producten geworden die niet bieden waar je als klant voor betaalt. Die producten kennen we uit de financiële wereld: woekerpolissen. De verplichte zorgverzekering is inmiddels naar mijn mening voor veel mensen een zorgwoekerpolis. Het wachten is op het moment dat ook de mondige burger geen voorrang voor zichzelf meer weet te regelen, door effectieve wijze brutaal te zijn aan de telefoon of aan een balie, of door het inschakelen van zijn of haar netwerk. Zodra ook die mensen achter in de rij moeten aansluiten omdat de capaciteit er simpelweg niet meer is, zullen zij hun zorgpremie terugeisen en niet langer willen betalen. Die mensen gaan particuliere zorg zoeken en vinden. In NL of elders. Op dat moment is het huidige zorgstelsel definitief failliet en kunnen verzekeraars nog voorspelbaarder geld verdienen met aanvullende pakketten. Mijn doktershart bloedt bij het besef dat vooral de minder bedeelden geen goede zorg meer zullen krijgen.” |
In deze reactie valt het woord “woekerpolis”. Wat mij opvalt in de discussies over passende zorg dat vanuit het zorgtoezicht altijd het Zorginstituut en de Zorgautoriteit aan het woord komen. Prima, maar als de polis op de zorgverzekeringsmarkt deels niet uitpakt zoals wordt beloofd, terwijl wel op de verschijningsvorm wordt geconcurreerd en waarbij vooraf voor een heel jaar de nominale premie wordt vastgesteld, dan is bij een financieel product een andere toezichthouder aan zet om de situatie te bewaken: de Autoriteit Financiële Markten (AFM). Een AFM, waar als saillant detail Hans Hoogervorst bestuursvoorzitter was van 15 september 2007 tot 1 april 2011.
Vragen aan de politiek: bent u bereid de AFM de opdracht te geven of bij hen een melding te doen over de kloof tussen de belofte op tijdige zorg en de daadwerkelijke uitkomst? Wat zijn met welk ‘deltaplan’ de concrete vervolgstappen om wachtlijsten weg te werken, de hedendaagse zorgkloof wetend tussen vraag en aanbod bij een dubbel vergrijzende bevolking? Vervolgstappen anders dan het opzetten van “meldpunten” over of “inventarisaties” bij wachttijden. Hoeveel burgers krijgen na zorgbemiddeling van verzekeraars tijdige en passende hulp voor zorg uit de basisverzekering en voor hoeveel burgers heeft dit geen resultaat gehad?
“Zoals gezegd, de Zorgverzekeringswet kent zowel sociale waarborgen als marktelementen. Deze elementen kunnen nu en in de toekomst nog steeds wel/niet gewijzigd worden. Wie pakt het initiatief (niet)? Werkgevers en zorgverzekeraars wederom? Overheid? Burgers? Zorgverleners? Of tóch de politiek, die over wetten besluit?”
Bespreekpunt 5: de kosten/baten van digitalisering in tweede lijn
De verwachtingen van digitalisering en artificiële intelligentie zijn in de zorg hoog gespannen (hier). Inzicht in kosten is niet altijd aanwezig (blog). Deze maand werden mij een tweetal zorgelijke ontwikkelingen bekend. Beiden betreffen zorg ICT in ziekenhuizen in NL. Het gaat om het meest gebruikte tweedelijns Zorg Informatiesysteem (ZIS) én over een data- en adviesbedrijf werkzaam bij 90% van de Nederlandse ziekenhuizen met betrekking tot het analyseren van medische data.
Het ZIS was in opspraak (Pointer/ACM/blog/artikel) en het databedrijf met een schat aan informatie over de Nederlandse zorgsector staat voor een private overname (artikel/artikel). Hoewel zorg valt onder de Mededingingswet zouden winsten van ICT-bedrijven binnen deze wet niet gemaximeerd zijn.
Vragen aan de politiek: Hoeveel zorggeld is er de laatste 10 jaar besteed aan zorg ICT in de tweede lijn? Zijn de te lezen ontwikkelingen bij beide bedrijven wenselijk in relatie tot andere kostenposten en/of regelgeving in de curatieve gezondheidszorg? Zijn de medische data van burgers bij overname van dergelijke bedrijven afdoende beveiligd?
Bespreekpunt 6: versterking eerste lijn
Versterking van de organisatie van de eerste lijn (Onderdeel E) en samenwerking sociaal domein, huisartsenzorg en GGZ (Onderdeel F) maken beiden deel uit van de werkagenda van het Integraal Zorgakkoord (IZA, 16 september 2022).
Binnen de bij punt 1 genoemde Rijksbegroting 2023 zijn de geraamde kosten voor de totale eerstelijnszorg binnen de Zorgverzekeringswet: €6,95 miljard. Dat is 12% van het totaal (€54 miljard). Ter vergelijk: de kosten tweedelijnszorg vormen met ruim €29 miljard 53,3% van het beschikbare budget.
Dat een sterke eerstelijnszorg samengaat met een effectievere en doelmatiger gezondheidszorg (blog) is al bijna achttien jaar bekend met het verschijnen van het rapport “European primary care” van de Gezondheidsraad (16 december 2004). Bij de terugblik hoe de Zorgverzekeringswet tot stand kwam, waren twee opmerkelijke quotes te lezen van twee belangrijke adviesorganen van de regering. Allereerst presenteerde prof. Ad Kolnaar, CDA en SER-voorzitter, met de nieuwe neoliberale koers, aanvankelijk een afgeslankt basispakket, exclusief de huisarts. Hij motiveerde dat met: (citaat, 1 februari 2001): “voor een verzekerde is de huisarts echt geen duur onderdeel. Je kunt daar lang over praten, maar de huisarts kost meestal minder dan de kapper.” Dit voorstel kreeg geen meerderheid.
Een ander belangrijk adviesorgaan is het Centraal Planbureau (CPB). Ook bij het CPB speelde vraagsturing, marktwerking en concurrentie een rol bij advisering. Zoals vermeld in hun rapport met de cryptische titel “Zorg voor concurrentie” (CPB, Zorg voor concurrentie, januari 2003). Ook van huisartsen werd concurrentie verwacht. In het CPB-persbericht (29 januari 2003) staat (citaat): “Er lijken in deze sectoren (o.a. huisartsen) geen fundamentele belemmeringen te zijn voor concurrentie.”
Zo kan het bestaan dat 2 decennia later in 2022 op 1 juli ruim 10.000 leden van het huisartsenteam op het Malieveld staan en dat bijvoorbeeld vanuit de beroepsgroep van logopedie (hier/hier) en fysiotherapie (blog/brief/brief) al jaren berichten komen van het moeten werken met tarieven onder de kostprijs.
Inmiddels hebben drie autoriteiten uit de huisartsgeneeskunde in BMJ nogmaals gewezen op het belang van een sterke eerstelijnszorg (British Medical Journal, 2020)
|
Citaat: “Maar wat voor andere landen interessant kan zijn, is de context van een goed gevestigd eerstelijnszorgsysteem in Nederland, omdat dit het belang onderstreept van investeren in de eerstelijnsgezondheidszorg – een boodschap die ook voor Nederlandse gezondheidsbeleidsmakers relevant blijft. Alle zorgstelsels moeten voortdurend investeren in de capaciteit van de huisartsenpraktijk en de eerstelijnszorg, zodat ze kunnen samenwerken met andere zorgverleners om de gezondheid te bevorderen door middel van leefstijlgeneeskunde en om ziekten te voorkomen en, waar nodig, te behandelen. Dergelijke investeringen zijn van cruciaal belang om tegemoet te komen aan de veranderende gezondheidsbehoeften van de bevolking en om de stijgende zorgkosten in de hand te houden.” |
Vragen aan de politiek: Welke concrete acties worden ondernomen om een sterkere en toekomstbestendige eerstelijnszorg te verwezenlijken? Wat waren de aanwezige faalfactoren waarom dit tijdens 16 jaar Zorgverzekeringswet onvoldoende is gelukt? Met welke 5W1H aanpak wordt dit beleid (IZA-beleid??) gewijzigd? Kan bij bekostiging van eerstelijnszorg voortaan worden uitgegaan van kosten van noodzakelijke zorg en samenwerking (blog)? Wat is de meerwaarde om anno 2022 eerstelijns zorgaanbieders nog in de Mededingingswet te houden?
Bespreekpunt 7: preventie
Al in 2010 stelde hoogleraar maatschappelijke gezondheidszorg Johan Mackenbach dat 51 procent van de gezondheidsproblemen verband houdt met bekende omgevingsfactoren en dus potentieel vermijdbaar is (Medisch Contact/Johan Mackenbach, 17 maart 2010). Hij zei toen ook: “Zelf stond ik ook te kijken van dat getal. En het is, denk ik, ook nog eens een onderschatting.” Dat had deze hoogleraar goed gezien, want inmiddels is bekend dat gezondheid méér is dan medische zorg: 89% van de gezondheid vindt plaats buiten de klinische ruimte door onze genetica, gedrag, omgeving en sociale omstandigheden. Deze factoren staan bekend als de sociale determinanten van gezondheid (hier). Medische zorg draagt dus slechts voor 11% bij aan gezondheid (blog).
Wat zijn hiervan nu de consequenties bij het opstellen van preventiebeleid?
Beleidsmatig betekent dit dat ook andere ministeries dan VWS betrokken moeten zijn bij agendapunten van het preventiehoofdstuk bij IZA (Integraal Zorgakkoord), nu sociale determinanten zo belangrijk zijn. Omdat daarnaast bekend is dat armoede consequenties heeft voor het ontstaan van verschillen in gezondheid én dit kabinet de ambitie heeft uitgesproken vermijdbare gezondheidsverschillen tussen burgers te verkleinen (Coalitieakkoord, pg.34/35), zit niemand te wachten op meer armoede in crisistijd met juist daardoor nog grotere gezondheidsverschillen (blog).
Een andere logische consequentie voor het preventiebeleid is dat als context en leefomgeving zo belangrijk zijn het niet zo kan zijn dat bij bedrijfsvoering met toepassing van ongezonde producten de revenuen/lusten voor de ondernemer zijn en de lasten/zorgkosten voor het collectief. Daarom was eerder mijn voorstel met kringloopfinanciering een BOP (Belasting Ongezonde Producten) in te voeren waarbij van deze belastingopbrengsten het “passende” deel van de curatieve (gevolg)zorg door de veroorzakers wordt betaald (blog).
Vragen aan de politiek: Bent u bereid bij het te voeren preventiebeleid (blog) met als doel een gezondere bevolking acties te ondernemen die aansluiten bij de noodzaak van deze kringloopfinanciering? Zou het vanwege de vele sociale determinanten niet beter zijn het Nationaal Preventieakkoord (NPA) om te vormen naar een Nationaal Integraal Ministerieel Preventieakkoord (NIMP)?
Conclusie en slotwoord
In een drieluik van blogs is stil gestaan bij de Zorgverzekeringswet. Met inmiddels een verdubbelde begroting (2006-2023) van nu bruto €54,16 miljard is het zorgstelsel tot stand gekomen via lobby van VNO-NCW en Zorgverzekeraars Nederland. Dat besluit werd in het neoliberale tijdperk met ‘heilzame’ marktprincipes politiek gesteund door CDA en VVD. Beiden waren politieke partijen die met hun programma destijds (nu?) voorstander waren/zijn van marktprincipes in de zorg. Hans Hoogervorst is formeel de persoon geweest die vanwege politieke legitimiteit de geschiedenis in mag gaan als verantwoordelijk minister voor de totstandkoming in 2006 van de Zorgverzekeringswet.
Deze wet op basis van gereguleerde marktwerking kent sociale waarborgen en marktelementen. Hoe dit precies moest worden ingevuld, daarover ging vooral de politieke discussie. De politieke discussie ging begin deze eeuw al lang niet meer over het primaire besluit van een privaatrechtelijk zorgsysteem. Dat besluit was namelijk al eerder genomen.
Tot op de dag van vandaag wordt geworsteld met de basisprincipes van toegankelijkheid, betaalbaarheid, kwaliteit en vermeende doelmatigheid.
In 2005 bij de komst van de Zorgverzekeringswet meldt Stichting de Vrije Huisarts
Stichting de Vrije Huisarts (2001-2022)
|
“We moeten beseffen dat gezondheid een belangrijke component van het menselijk kapitaal is en als zodanig een bron van economische ontwikkeling en welvaart. En niet louter een kostenpost. Tegenover zorgkosten staan baten van gezondheid in de vorm van een langere levensduur, een hogere kwaliteit van leven en een productievere en fittere bevolking. Echter noch baten van gezond gedrag noch de baten van goede zorg worden gekapitaliseerd. De nadruk blijft halsstarrig liggen op de kosten van de zorg en de (extra) kosten van de zogenaamd ondoelmatig werkende (te dure) zorgaanbieder(s). De denkfout van de economen is dat ook zij lange tijd gezondheid als consumptiegoed beschouwden. Gezondheid is echter menselijk kapitaal, waarin geïnvesteerd dient te worden om te kunnen renderen” |
Vragen nu…
*Welke waarde moet je toekennen aan kosten (hier), als de baten niet in beeld zijn?
*Welke waarde moet je toekennen aan kosten (hier), als ook de interesse in het kapitaliseren van baten er niet is?
*Welke waarde moet je toekennen aan kosten (hier), als de interesse om de kosten van het zorgstelsel zelf te berekenen er niet is? Met ook desinteresse van de coalitie hoe het zorgstelsel met concurrentiële inkoop en individuele contractering is te verbeteren (bv. voorstel).
Een kosten/baten balans vindt echter niet plaats. Daarbij weten we inmiddels ook dat bij “gezondheid” sociale determinanten een veel grotere rol spelen dan verondersteld.
Voor zover bekend is er nog nooit een systematisch vergelijkend warenonderzoek gedaan met de vraag of ons ‘voortreffelijke’ zorgstelsel (blog/minister) inderdaad iets c.q. veel waar maakt wat betreft haar pretenties, vergeleken met landen waar publieke zorgverzekeringssystemen nog steeds functioneren. Niet alleen financieel. Maar ook immaterieel.
Zoals gezegd, de Zorgverzekeringswet kent zowel sociale waarborgen als marktelementen. Deze elementen kunnen nu en in de toekomst nog steeds wel/niet gewijzigd worden. Wie pakt het initiatief (niet)? Werkgevers en zorgverzekeraars wederom? Overheid? Burgers? Zorgverleners? Of tóch de politiek, die over wetten besluit?
Aan wetswijziging ligt altijd politieke besluitvorming ten grondslag. Dat geldt voor behoud als steun voor de huidige wetsinvulling én dat geldt voor actief geïnitieerde wijzigingen binnen de beide getoonde kolommen (Tabel).
Vandaar dat bij de hier gemelde 7 bespreekpunten bij deze Zorgverzekeringswet steeds in vraagvorm de bal ook bij hen op het politieke bord wordt gelegd (blog).
Er is elke dag een mogelijkheid om voor iets anders te kiezen. Niets is dynamischer dan de werkelijkheid.
Eigen voorstellen tot aanpassing van de Zorgverzekeringswet staan verder in onderstaande blogs.
Voor dit drieluik wil ik allereerst de onderzoeksjournalistiek in Nederland bedanken. Speciaal woord van dank gaat uit naar Hans van der Schaaf.
Eerdere blogs met beschouwingen over en aanpassingsvoorstellen bij het zorgstelsel
02.10.2016: Mededingingswet blijft van toepassing op de huisartsenzorg (inclusief de ACM)
12.01.2017: Een inkomensafhankelijke betaling hoort bij een solidair zorgsysteem (€-solidair)
21.02.2017: Aanpassing premiebetaling zorg stuit op verzet (meer inkomensafhankelijk)
01.03.2017: Het eerlijke verhaal begint met de juiste vragen (in verkiezingstijd)
31.03.2017: Een stapel wensen (bij kabinetsformatie)
06.06.2017: Winst zorgverzekeraars: niet uitkeren, maar in zorg herinvesteren (geen winstdeling)
26.06.2017: Met een goede risicoverevening is slechts een verzekeraar voldoende (geen risico)
28.06.2017: De overheid moet voor zorgfinanciering de besluiten nemen (minister beslist)
18.07.2017: Is minder marktwerking in het zorgstelsel nog een agendapunt (1)? (socialer)
10.08.2017: Kunnen zorgverzekeraars zich meer van elkaar onderscheiden? (eenheidsworst)
24.08.2017: Het risico van het Eigen Risico in het zorgstelsel (voor/tegens verplicht eigen risico)
04.09.2017: Het contract bij zorginkoop (inkoopmethodieken, omzetplafond, doorleverplicht)
27.09.2017: Bij dit zorgstelsel betaalt de burger de prijs (langs 3 wegen betaalt burger de kosten)
04.12.2017: Premiereductie betaald van zorggeld (onderschrijden en dan reclame met premiekorting)
07.12.2017: De aanvullende verzekering kan en mag ook verdwijnen (beperkte waarde…nog)
16.12.2017: Het woord is aan de minister (1) (over Rijksbegroting 2018)
21.12.2017: Actieve participatie burger nodig bij beheersen van zorgkosten (alle actoren doen mee)
06.01.2018: Analyse niet-gecontracteerde zorg nodig voor goede zorgrelatie (1) (met 3D-bril)
10.01.2018: Is minder marktwerking nog een agendapunt (2)? (geen koerswijziging t.a.v. stelsel)
25.01.2018: Analyse niet-gecontracteerde zorg nodig voor goede zorgrelatie (2) (selectieve inkoop)
16.02.2018: Privacy burger en beroepsgeheim arts in geding (over wetten bij gegevensbescherming)
23.02.2018: Inzicht in prijs, dan pas uitzicht op een oplossing (interesse “ist” en “soll” kostprijs)
26.02.2018: Inzicht in prijs, dan ook uitzicht op een transparanter zorgcontract (in alle sectoren)
01.03.2018: De rol van de banken in de zorgsector (de 4e partij in de zorg, als lening verstrekker)
12.03.2018: De zorg en de kunst van het kiezen (burger medeverantwoordelijk voor zorg en keuzes)
27.04.2018: Regionalisering van de zorg: wat willen burgers en zorgaanbieders? (schaalgrootte)
28.04.2018: Bij kostenbeheersing in de zorg draagt ieder een bij (actoren bij betaalbaarheid)
30.04.2018: Politiek en hoofdlijnenakkoorden (position papers in aanloop naar bestuurlijke akkoorden)
22.05.2018: Politieke discussie nodig bij inzet van publieke middelen (balans kwaliteit doelmatigheid)
29.05.2018: Werkanalyse noodzakelijk bij duiden van zorgkostencijfers (uitpluizen deze cijfers!)
05.06.2018: Informatieovervloed op zorgverzekeringsmarkt voelt als doolhof (overstap verzekeraar)
14.06.2018: Welke zorg hoort in de basisverzekering? (pakketcriteria beoordeeld door ZiN)
18.06.2018: De belangen bij aangekondigde wetswijziging Wmg (wetsaanpassing prijsregulatie)
21.06.2018: Gevolgen van veranderingen in zorg richting 2040 (VTV-toekomstverkenning RIVM)
26.06.2018: Plaats zorgfraude in juist perspectief (ook publicitair, geen gehijg)
29.06.2018: Leiden stelselperikelen ook tot stelselwijzigingen? (eigen risico, info-plicht, polissen)
10.07.2018: Maak bekostiging ziekenhuiszorg 100% transparant (start herindeling o.b.v. noodzaak)
20.08.2018: Het waardegericht kunnen inkopen is een illusie (P-waarde = uitkomst/kosten)
12.09.2018: Verbod op winstuitkering aan zorgverzekeraars is een goede zaak (gesloten circuit)
14.09.2018: Aantal ZZP’ers van invloed op hoogte zorgpremie (50% kosten voor werkgever/zzp’er)
20.09.2018: Zoektocht naar maatregelen kostenbeheersing nog volop gaande (voorbeeld/aanpak)
28.09.2018: Stelseldiscussie lijkt onontkoombaar: niet top-down, maar bottom-up (burger!)
13.10.2018: Wouter Bos: “Stop met wegduiken voor pijnlijke keuzes in de zorg” (blijkt moeilijk…)
21.10.2018: Werken aan de agenda van de vooruitgang (reorganiseren + betaalbaar houden)
08.11.2018: Selectief commentaar NZa bij verschijnen monitor zorgverzekeringen (repliek)
13.11.2018: Vrijheid burger bij keuze zorgaanbieder is belangrijker dan contractstatus (drempel)
21.11.2018: Droevige boodschap bij afscheid voorzitter van fysiotherapeuten (Guusje ter Horst)
29.11.2018: Persbericht: “zorgstelsel vertoont ernstige gebreken” (Platform Betrouwbare Zorgcijfers)
15.12.2018: Aanpak betonrot in publieke zaak: groter denken, kleiner doen (Tjeenk Willink)
04.02.2019: Duidelijker financieel kader bij betaling niet-gecontracteerde zorg (betalen + meedenken)
23.02.2019: De transitie van ziekenhuiszorg (1) (over het msb)
25.02.2019: De transitie van ziekenhuiszorg (2) (over afname aantal ziekenhuizen)
27.02.2019: De transitie van ziekenhuiszorg (3) (over opvolging DBC-systematiek)
01.03.2019: De transitie van ziekenhuiszorg (4) (over samenwerking met ziekenhuizen)
11.03.2019: Voorwaarden toetreding zorgaanbieder: van denken naar doen (Wtzi naar Wtza)
13.03.2019: Torn niet aan keuzevrijheid van de burger (wie bepaalt? aanbesteden hoeft niet)
19.03.2019: Wachten op het wegwerken van wachtlijsten (Treeknormen en zorgplicht)
15.04.2019: Is minder marktwerking in het zorgstelsel nog een agendapunt (3)? (richting waarborgen)
18.04.2019: Reactie op: “veel ziekenhuiszorg heeft geen enkel nut” (welke zorg ineffectief?)
04.07.2019: Samenhang is ZINVOL: zorgwetten inhoud nastreven voorwaarden etc. (HRMO)
15.07.2019: Checklist bij huisartsenzorg en Wlz: acht vragen (basiszorg leveren voor Wlz-patiënt?)
24.07.2019: Aanpassing zorgstelsel: een bijdrage aan het debat (mijn eigen persoonlijke bijdrage)
21.08.2019: Wáár blijft het totaalplaatje? (stijging zorgkosten, personele tekorten, zorgstelsel etc.)
12.09.2019: Integreer monitor zorgverzekeringen met alledaagse zorg (verzekering versus praktijk)
19.09.2019: Rijksbegroting 2020 en de vragen over de juiste zorg op de juiste plek (JZOJP HA-SPEC)
23.09.2019: Hogere letselschadeclaims gaan leiden tot extra kosten burger (aansprakelijkheid)
21.10.2019: Stand van de zorg 2019 (rapport NZa: kosten, preventie, taakherschikking, verplaatsen)
29.10.2019: Méér inkomensafhankelijke zorgbetaling draagt (wel degelijk) bij aan meer solidariteit
04.11.2019: Het woord is aan de minister (2) (over de Rijksbegroting 2020)
18.12.2019: Financiële staat: vraag/antwoord (04) (wat is toegevoegde waarde, blik op vertrouwen)
19.12.2019: Financiële staat: vraag/antwoord (05) (risicoverevening, geld blijft op plank, afschaf ex-post)
21.12.2019: Stop Zorgkaart Nederland en ga in gesprek (kost veel geld, fraudegevoelig, anonimiteit)
30.12.2019: Promotieonderzoek: mismatch in zorg tussen beroepsidentiteit en het systeem
22.04.2020: Ook deze crisis bewijst dat aanpassing zorgstelsel nodig is (corona: keuzes maken moeilijker)
28.04.2020: Brede maatschappelijke heroverweging zorgstelsel: een discussie waard (v/e ambtelijke werkgroep)
12.05.2020: Een financiële kluwen: lenteherberekening en catastroferegeling (compensatie 21 ZV’s)
11.06.2020: De minister haalt oude koe uit de sloot (vrijheid artsenkeuze weer ter discussie)
24.06.2020: SER-rapport: zorgtoekomst vraagt een consistente, langjarige inzet in beleid en samenwerking
29.06.2020: Verbod op collectiviteit geeft zorgstelsel een meer sociaal karakter (37% betaalt voor 63%)
04.08.2020: Een kwestie van kiezen (te maken zorgkeuzes in politiek bij verkiezingen: 226 voorstellen)
26.10.2020: Kiezen is een kunst (over politieke zorgkeuzes als het niet meer financierbaar is)
24.11.2020: Leerpunten decentralisatie gebruiken bij regionalisering (SCP-rapport: nut medisch?)
02.12.2020: Passende zorg zoekt passende bekostiging (1) (NZa ZiN rapport zorginhoud)
04.12.2020: Passende zorg zoekt passende bekostiging (2) (NZa ZiN rapp. bekostiging/organisatie:opties)
14.12.2020: Zorgplicht zorgverzekeraar is primair een resultaatverplichting (NZa met plichten ZV)
24.12.2020: Discussienota kabinet Zorg voor de Toekomst: een reactie (consultatie + reactie)
16.02.2021: Megaklus nieuwe ministers van VWS en Medische Zorg (controversiële onderwerpen)
29.03.2021: Handhaving inkoopplicht zorgverzekeraars moet na 15 jaar nog beginnen (NZa)
14.06.2021: Over toverwoorden en de kunst van veranderen (ziekenhuistransitie i/e verandercyclus)
22.06.2021: De zorg heeft integrale adviezen en toezicht nodig (RVS-rapport à verandercyclus)
13.07.2021: Koppeling verantwoordingsplicht aan toetreding anders insteken (WTza met plichten)
23.07.2021: Verwijsapplicatie ZorgDomein in private handen: goed idee? (Rabo à publieke borging)
03.09.2021: Vertraging kabinetsformatie remt ook oplossingen bij zorgdilemma’s (mnd stilstand)
20.09.2021: Ook de WRR stelt: prioriteer en maak keuzes (WRR-rapport “Kiezen voor houdbare zorg”)
24.09.2021: Onder druk wordt alles vloeibaar (salarisverbetering pas na druk Tweede Kamer)
30.09.2021: Deze plicht van openbare verantwoording gaat veel te ver (Wtza-plichten)
01.11.2021: Het woord is aan de minister (3) (over Rijksbegroting 2022 en relatie met blogs)
10.12.2021: Het Nederlandse zorgstelsel: een analyse op maat (Jeurissen/Maarse, les + vooruitzicht)
17.12.2021: Coalitieakkoord wijst naar nieuw af te sluiten integraal zorgakkoord (zorg in Rutte IV)
21.12.2021: Verkleinen gezondheidsverschillen: kabinet Rutte IV aan zet (volgens coalitieakkoord)
14.02.2022: Zorgplicht impliceert juiste inkoop van voldoende zorg (1) (tijdig, wet, ZV, rol IGJ, NZa)
16.02.2022: Zorgplicht impliceert juiste inkoop van voldoende zorg (2) (tijdig, wet, ZV, rol IGJ, NZa)
13.03.2022: Reflectie op speerpunten zorgkoers kabinet Rutte IV (1) (pas.z covid,Wlz,dure med, e.risico)
15.03.2022: Reflectie op speerpunten zorgkoers kabinet Rutte IV (2) (acute z,lo-dien,p.tekort,jeugd,wmo)
17.03.2022: Reflectie op speerpunten zorgkoers kabinet Rutte IV (3) (prev,GGZ,ICT,Integraal Akkoord)
13.05.2022: Op weg naar een integraal zorgakkoord (toelichting op 7 agendapunten bij IZA)
17.05.2022: Opnieuw staat aanpak personele tekorten in zorg in de picture (TAZ:110.000/Gupta)
09.06.2022: Kabinetsreactie op WRR-rapport wazig: zelf 10 voorstellen gedaan (ipv werkgroep)
15.06.2022: Zorgpremie gaat stijgen vanaf 2023, maar met hoeveel? (6 variabelen bij Voorjaarsnota)
22.07.2022: Boekbespreking: “de zorg is terminaal” (Geert Slock evalueert onverbloemd zorg en stelsel)
03.08.2022: Meekijkconsultatie: mistig bij uitvoering, bekostiging en contractering (S3+MSZ)
15.08.2022: Conceptversie Integraal Zorgakkoord is te ingewikkeld (geen 5W1H-SMART bij ZINVOL)
18.08.2022: Zorgplicht zorgverzekeraars blijft een (te) vaag omschreven begrip (plicht à “samen”)
23.08.2022: Méér armoede schaadt gezondheid en levenskwaliteit (actie bij inflatie/energiecrisis)
30.08.2022: Bij budgetdiscussie (huisartsen)zorg worden 2 kernpunten gemeden (2) (ZV-insteek)
09.09.2022: Eerste publieke reacties op het Integrale Zorgakkoord (GGZ-client tegen, werkgever voor)
29.09.2022: Financiële staat: vraag/antwoord (17) (5-stap bekostiging bijdrage instroom praktijkhouders)
11.10.2022: Niet-gecontracteerde zorg verdient meer waardering (werk + contractbespreking + IZA)
14.10.2022: Ineens gaat IZA-discussie over doorzettingsmacht en leiderschap (Meijman, NZa, ZiN)
19.10.2022: Een andere blik op voorkomen, verplaatsen en vervangen van zorg (substitutie/IZA)
22.10.2022: Zorgverzekeringswet: de aanloop en de macht van werkgevers (1) (80->50%+markt)
25.10.2022: Zorgverzekeringswet: de aanloop en politieke besluitvorming (2) (VNO/CDA/VVD)
