
In de vorige bestuurlijke hoofdlijnakkoorden stonden bij alle sectoren (bv., 11 juli 2018) beleidsmatig de volgende transformatiewoorden centraal:
-het voorkomen van (duurdere) zorg
-het verplaatsen van zorg, (dichter) bij mensen thuis als het kan, dan wel verder weg (geconcentreerd), als het omwille van kwaliteit en doelmatigheid moet.
-het vervangen van zorg door andere zorg met een gelijkwaardige of betere medisch-inhoudelijke kwaliteit van zorg.
Het beleid met deze drie “V’s” komt ook uitgebreid aan de orde in het huidige bestuurlijke integrale zorgakkoord (IZA, 16 september 2022). Een bestuurlijk akkoord, waarbij sinds kort ook de woorden “doorzettingsmacht” en “leiderschap” zijn gevallen (blog).
Een 3 V-beleid wat zichtbaar is bij de intenties rondom de onderwerpen van de IZA-werkagenda, zoals passende zorg, samenwerking, versterking eerste lijn, samenwerking sociaal domein, huisarts en GGZ, preventie, arbeidsmarkt, digitalisering en gegevensuitwisseling, contractering, financiën en monitoring. Meestal in het huidige IZA verwoord als transformeren, passend, JZJP, concentratie en preventie.
Ooit was er het woord “substitutie”…
Er was een tijd dat verplaatsen en/of vervangen van zorg “substitutie” werd genoemd en werd geclassificeerd als “kostenbesparend”. Daarover gaat deze blog. Later werd substitutie op de werkvloer geclassificeerd in enerzijds gecontracteerde en overeengekomen zorgverplaatsing en anderzijds in niet-gecontracteerde en niet overeengekomen zorgverplaatsing. Dit laatste werd schijnsubstitutie of sluipsubstitutie genoemd, waarmee meteen het woord substitutie een beladen term werd. Niet meer het verplaatsen of vervangen werd de essentie, maar het zonder handhaven van toezichthouders (hier/hier) afschuiven van zorg.
Deze laatste vorm van zorgverplaatsing heeft bijgedragen aan onvrede onder huisartsen (Malieveld, 1 juli 2022). Bij het IZA wordt tegenwoordig bij de drie V’s “veiligheidshalve” gesproken, als een soort nieuwe start, over de term transformatie. Mede omdat het bij zorgverplaatsing zonder specifieke 5W1H toelichting het (nog) onzeker is wie precies de zorgverleners zijn die straks de beoogde verplaatste en/of vervangende zorg gaan uitvoeren en betaald krijgen.
Een korte terugblik op deze “substitutie”
Wat is er al veel geschreven over zogenaamde “substitutie” en de organisatiegraad daarbij. Ik beperk me hier tot enkele links. In chronologie…en met de wens van veel leesplezier…
NZa, 2012 + Blog, 2014 + Zorgvisie, 2015 + IZA-projectleider, 2016 + NIVEL, 2016 + FMS, 2016 + IZA-projectleider, destijds O&I, 2017 (+ hier en hier) + NTvG, 2017 + Blog, 2018 + Coincide, 2019 + Blog, 2019 + Consultant, 2020 + Blog, 2020 + Medisch Contact, 2020 + ESB, 2021 + DEL, 2021 + SiRM, 2021 + Medisch Contact, 2022 + Blog, 2022 + IZA, 2022
Stand van de zorg (NZa-bericht, 13 oktober 2022)
Deze week verscheen de jaarlijkse publicatie van de “Stand van de zorg”, waarin de NZa de ontwikkelingen in de zorg, haar visie en strategische koers beschrijft. Het magazine gebruikt bij de eerste tekstpassages meteen stevige woorden als waarschuwing…
Stand van de zorg (NZa, 13 oktober 2022): ”We stevenen af op een harde tweedeling.”
|
“Alleen samen dichten we de zorgkloof De vraag naar zorg stijgt terwijl het aanbod steeds schaarser wordt. Het gevolg hiervan is dat de toegang tot zorg onder druk komt te staan. En zo stevenen we af op een harde tweedeling. Aan de ene kant staan dan de mensen voor wie de zorg nog steeds beschikbaar is, omdat zij de weg kennen en over voldoende middelen beschikken. Aan de andere kant de mensen die niet over voldoende middelen beschikken en de weg niet kennen. Ook is het aanbod niet in elke regio hetzelfde of gelijk. Dit heeft grote gevolgen, niet alleen voor het individu maar ook voor de samenleving. Kritisch punt bereikt De zorg heeft een kritisch punt bereikt; mensen krijgen lang niet altijd meer de zorg die zij nodig hebben. De wachtlijsten in de gespecialiseerde ggz zijn onverantwoord lang. Er is een tekort aan zorgprofessionals. De huisartsen krijgen meer taken toegeschoven dan zij aankunnen. De ziekenhuizen kampen met wachtlijsten en daarnaast meer dan 100.000 uitgestelde behandelingen ten gevolge van de coronapandemie. Wachtlijsten en wachttijden zullen de komende jaren steeds langer worden. Niet in de laatste plaats door het hoge ziekteverzuim en de krappe arbeidsmarkt. We zien wel regionale verschillen, maar in het hele land loopt de spanning op.” |
Onderdeel van het magazine is een beschreven trend in elke sector van de zorg. Zo ook met betrekking tot de huisartsenzorg, waarbij ook de toekomstbestendigheid van de eerste lijn aan de orde komt, alsmede de duidelijk uitgesproken voorkeur voor de regio als de schaalgrootte van noodzakelijke samenwerkingsverbanden.
Trends in sectoren: sectorspecifieke ontwikkelingen (Stand van de Zorg 2022, NZa)
|
Huisartsenzorg We zien dat de toegankelijkheid van de huisartsenzorg steeds meer onder druk staat. Dit wordt veroorzaakt door de zorgbrede ontwikkelingen, (regionale) tekorten aan huisartsen en ondersteunend personeel en de toename van wachtlijsten in andere sectoren. Doordat patiënten op wachtlijsten worden geplaatst en dus niet direct kunnen doorstromen naar andere sectoren (denk hierbij aan de tweede lijn en de ggz), blijft de huisarts verantwoordelijk voor deze patiënten. Daarnaast is het sociaal domein niet altijd op voldoende sterkte om te voorkomen dat mensen onnodig gebruik maken van huisartsenzorg. We zien dat de huisartsen de werkdruk toenemend als te hoog ervaren. Minder huisartsen willen praktijkhouder worden, waardoor praktijkhouders in sommige regio’s niet in staat zijn om hun praktijk over te dragen als zij bijvoorbeeld met pensioen gaan. Vanwege deze problemen vragen huisartsen aandacht voor meer tijd voor de patiënt (MTVP), de wachttijden in de ggz, het sociaal domein en de tweede lijn, de druk op de avond-, nacht- en weekendzorg (ANW) en voldoende en betaalbare praktijkhuisvesting. Deze thema’s zien we ook terug in het IZA. Hierin hebben partijen onder andere afgesproken dat het ANW-uurtarief door ons wordt herijkt en gedifferentieerd. Dit hebben wij inmiddels gedaan, de tarieven worden aangepast per 1 januari 2023. Daarnaast zullen we voor 1 juli 2023 een advies schrijven over hoe MTVP in de bekostiging verankerd kan worden. Toekomstbestendige eerste lijn Als we niet in actie komen kan de huisartsenzorg niet meer op de manier geleverd worden zoals we nu gewend zijn en zoals de huisarts dat graag wil. Het komt nu al af en toe voor dat mensen zich in bepaalde regio’s niet bij een huisarts kunnen inschrijven. Daarom moet de zorg beter georganiseerd worden. Hiervoor moeten we kijken naar het grotere geheel, het is belangrijk dat in de hele zorgketen partijen samenwerken aan een toekomstbestendige eerste lijn. Door het passend organiseren van de huisartsenzorg, kunnen we de zorgcapaciteit optimaal benutten en kan de huisarts ook in de toekomst aan de zorgvraag voldoen. Omdat de huisarts vanuit de praktijk het meeste inzicht heeft in hoe deze passende organisatie van de huisartsenzorg eruit moet zien, heeft deze hierbij een belangrijke rol. In het IZA zijn afspraken gemaakt over het versterken van de organisatiegraad in de eerste lijn met als doel efficiënt om te gaan met de capaciteit van zorgverleners in de eerstelijnszorg en daarmee de toegankelijkheid beter te borgen. Er wordt gewerkt aan een visie op het toekomstig zorglandschap in 2030 én een plan van aanpak gemaakt hoe daar te komen, hiervoor leveren wij input. Regionale samenwerkingsverbanden Goed functionerende regionale samenwerkingsverbanden zijn hierbij belangrijk. De uitdaging ligt in het regionaal duidelijke afspraken maken over de organisatie van zorg. Hierbij kan gedacht worden aan welke zorgaanbieder welke verantwoordelijkheid heeft, welke zaken zorgaanbieders individueel organiseren en welke zaken op regionaal niveau georganiseerd moeten worden. Zorgverzekeraars moeten zich maximaal inspannen om de zorg regionaal passend te organiseren. Dit moeten zij zo doen dat optimaal gebruik wordt gemaakt van de beschikbare capaciteit. Het is belangrijk dat zij samen met de regionale organisaties de nodige keuzes maken in het geval de zorgvraag de zorgcapaciteit overschrijdt. Dit zijn moeilijke, maar noodzakelijke keuzes. Wij dragen hieraan bij door te zorgen voor een passende bekostiging en erop toe te zien dat de partijen hun afspraken in de passende organisatie van de huisartsenzorg nakomen. |
Bovenstaande kadertekst past naadloos bij de tekst en werkagenda van het integrale zorgakkoord.
Voor huisartsen is de uitwerking van hun MTVP-eis, zo lees ik, een belangrijke voorwaarde bij het besluit wel/niet het IZA te gaan ondertekenen. De NZa meldt in “Stand van de Zorg 2022” dat MTVP per 1 juli 2023 in de bekostiging zal worden verankerd. Was deze MTVP als IZA-eis nu een, weliswaar naar ik begrijp te laat ingezette, compensatie voor al het verrichtte éérdere meerwerk én voor de huidige arbeid?
Óf wordt de gemelde MTVP-vergoeding ingezet, naast aanpassing van de organisatie, zodat (citaat) “de huisarts ook in de toekomst aan de zorgvraag kan voldoen?” Hamvraag: is de beloofde compensatie MTVP voor extra tijd en beschikbaarheid (hier) nu voor de werklast in de komende jaren wel/niet afdoende?
Ik neem aan dat zorgverzekeraars in de overbruggingsperiode in hun contractvoorstel 2023 hierop anticiperen. Want 2023 is in het akkoord het eerste IZA-jaar.
De wachttijden in de GGZ, bij langdurige zorg, het sociaal domein en de tweede lijn zijn daarnaast zeker een groot probleem, ook voor huisartsen, en laten zich daarnaast moeilijk oplossen (hier en hier en hier en hier en hier en hier en hier).
MTVP, maar wel personele tekorten (blog)
Ook binnen het huisartsenteam verwachten steeds meer huisartsenpraktijken binnen een jaar een tekort te hebben aan personeel, met name aan huisartsen en doktersassistenten (Zorgkrant, 12 oktober 2022 + NIVEL, 11 oktober 2022). In 2018 was dit percentage nog 50% en sindsdien neemt het toe, tot 70% in 2021. Naast dit signaal dat huisartsenpraktijken in zwaar weer zitten qua bezetting, is in de laatste vier jaar ook een groei zichtbaar van het aantal huisartsenpraktijken dat geen patiënten kan aannemen – van 48% naar 60% – en bovendien een hoge ervaren werkdruk in ruim 80% van de huisartsenpraktijken. Patiëntverdeling bij tekort/nood via de eigen beroepsgroep wordt door de ACM verboden (hier).
“Het moet haast een speeltuin zijn voor vele organisatiedeskundigen, consultants en anderen die bij deze stelselwet en het IZA “aan” de zorg hun toekomstige boterham gaan verdienen. Mede vanwege personele tekorten was eerder daarom mijn voorstel beleidsmedewerkers minimaal twee dagdelen per week in de eigen adviessector zorg bij directe patiëntenzorg te betrekken. Dit niet als een soort ‘taakstraf’, maar bedoeld om de lijnen tussen beleid en werkvloer kort en vooral praktijkgericht te houden.”
Bijdragen aan simulatieanalyse?
Op hetzelfde recente congres waar de NZa het ministerie vraagt om spelregels bij doorzettingsmacht en leiderschap en waar de ZiN-voorzitter stelt wel te begrijpen waarom huisartsen het IZA nog niet hebben ondertekend (blog), vraagt de in 2023 vertrekkende NZa-bestuursvoorzitter (hier) aan vertegenwoordigers van ziekenhuizen medewerking om op papier een simulatieanalyse te maken, waarbij “de productie van mensen met chronische aandoeningen uit het ziekenhuis wordt weggehaald en wordt overgeheveld naar de eerste lijn. Wat betekent dat voor uw bedrijfsvoering, vraagt ze?”
Citaten uit voorstel tot het maken van een simulatieanalyse: Zorgvisie, 13 oktober 2022
|
“NZa-voorzitter Marian Kaljouw riep vertegenwoordigers van ziekenhuizen in de zaal op om zich kandidaat te stellen een simulatieanalyse te maken samen met de NZa. Kaljouw: ‘Wie durft om samen met de NZa en liefst nog een zorgverzekeraar een analyse te laten maken wat het nou betekent, gewoon nog op papier, als we de productie van met mensen met chronische aandoeningen uit het ziekenhuis weghalen en die overhevelen naar de eerste lijn. Wat betekent dat voor uw bedrijfsvoering?’ Kaljouw rekende voor dat 70 procent van de zorg in een doorsnee ziekenhuis bestaat uit zorg voor mensen met een of meer chronische aandoeningen. ’Als er 70 procent weggaat uit het ziekenhuis, waarvan 50 procent naar de eerste lijn en 20 procent naar het sociaal domein, wat blijft er dan nog over? Ben je dan bereid mee te doen en onder welke voorwaarden?” |
Of deze theoretische simulatie ook een stimulans gaat worden, waag ik te betwijfelen.
Zorgverplaatsing kan niet plaatsvinden zonder een vooraf visie op medisch-specialistische zorg, hun huisvesting en op de transitie van ziekenhuiszorg.
23.02.2019: De transitie van ziekenhuiszorg (1) (over het msb)
25.02.2019: De transitie van ziekenhuiszorg (2) (over afname aantal ziekenhuizen)
27.02.2019: De transitie van ziekenhuiszorg (3) (over opvolging DBC-systematiek)
01.03.2019: De transitie van ziekenhuiszorg (4) (over samenwerking met ziekenhuizen)
10.08.2019: Overheid, neem regie bij transformatie ziekenhuislandschap (centrale aansturing)
10.08.2020: Medisch specialist wel/niet in loondienst een schijndiscussie (geen productieprikkel, in WNT)
14.09.2020: Bekostiging passende zorg in beweging: ziekenhuiszorg (2) (visie + NZa-verrekentarief)
14.05.2021: Eerst ziekenhuistaken, dan pas organisatie en bekostiging, inclusief loondienstdiscussie
14.06.2021: Over toverwoorden en de kunst van veranderen (ziekenhuistransitie i/e verandercyclus)
24.08.2021: Behoud van 11 traumacentra is een voorbarige conclusie (houtskoolschets + volumenorm)
27.08.2021: Voldoende IC-capaciteit zou breed gedragen taakstelling moeten zijn (HBO+zkh+VWS)
22.10.2021: Dure geneesmiddelen: van markt naar controle (intramuraal, wees, kosteneffectiviteit)
02.03.2022: Uitgangspunten herinrichting landschap acute zorg bekend…en nu? (pilots/VWS/NZa)
15.03.2022: Reflectie op speerpunten zorgkoers kabinet Rutte IV (2) (acute zorg = speerpunt 6)
15.03.2022: Reflectie op speerpunten zorgkoers kabinet Rutte IV (2) (spec. loondienst = speerpunt 7)
20.04.2022: Minister blijft vaag over noodzakelijk aantal spoedeisende hulp (SEH) (in IZA?)
Daarnaast zou bij een gewenste reorganisatie (‘aanpassing’) van de zorg voor burgers met een chronische aandoening het beter zijn te beginnen aan de andere kant van het spectrum. Namelijk bij de noden van de burger, de leefstijl (primaire + secundaire preventie) en hulp via de nulde lijn. Met nadien pas, op indicatie, inzet van professionals uit eerste lijn, en zo nodig tweede lijn.
Met prominent daarbij het principe toepassen van collectieve kringloopfinanciering bij bekostiging van het passende preventie-aandeel bij deze chronische aandoening (blog). Echter kabinetten hebben daar geen zin in, terwijl deze financiering met een naar de zorg terugvloeiende opbrengst van Belasting Ongezonde Producten (BOP) een echte gamechanger zou zijn m.b.t. de betaalbaarheid van curatieve zorg. Ook zorgeconomen en preventiedeskundigen houden zich opvallend stil bij dit onderwerp. Zo blijft het ondanks alle goede bedoelingen (hier) tobben met een structurele financiering van de derde “V” (voorkomen: IZA, onderdeel G) van de IZA-transformatie.
Verplaatsen/vervangen van zorg: complex probleem
Verplaatsing van tweedelijnszorg naar buiten het ziekenhuis betekent niet automatisch een kostenreductie voor de maatschappij. Voor het ziekenhuis is er een omzetderving, maar amper een kostenreductie. Omzetderving die soms wordt gecompenseerd met het inzetten van nieuwe zorgvormen. Uit concurrentiële overweging of vanuit vermeende noodzaak. Ook bestaat de mogelijkheid dat er door omzetderving een onderfinanciering is voor de inzet van (dure) geneesmiddelen (hier) of voor juist een noodzakelijke tweedelijns innovatie (hier).
Binnen de eerste lijn durf ik amper het woord zorgverplaatsing een aanwinst te benoemen, omdat afspraken hierover, zo leert de ervaring, niet duurzaam zijn te maken met zorgverzekeraars. Men gaat van pilot naar pilot met tijdelijke contractafhankelijke segment-3-financiering. Dat schiet niet op. Daar kun je nooit een organisatie voor opzetten. En zeker niet bij de daarnaast door verzekeraars oogluikend toegestane en soms gestimuleerde, maar niet betaalde, sluipsubstitutie. Ook zijn er inmiddels de wel bekende personele tekorten, waardoor het huidige dagelijkse werk feitelijk al stagneert (NIVEL, 11 oktober 2022).
Extra handicap voor netwerkzorg is hier de verschillende bekostiging tussen de eerste en tweede lijn. Bij de huisartsenzorg heeft al drie keer een kostenonderzoek plaatsgevonden en wordt nadien elk tarief tot op de cent gewogen. De tweede lijn wordt gefinancierd met aanneemsommen en/of omzetplafonds, zonder ooit vooraf een kostenonderzoek.
Klinische afschaling van zorg kan alleen geschieden met opschaling van thuisverpleging, medisch-specialistische zorg thuis, meer huisartsenzorg en paramedische zorg. De overheid wil dat passende verplaatste zorg over de domeinen heen thuis via een regioplan in een netwerk wordt geleverd. Dit is ook terug te zien bij de nog uit te werken agendapunten van IZA. Echte versterking van de eerste lijn is dus nodig (IZA werkagenda, onderdeel E), maar wil al decennialang maar moeilijk van de grond komen. Met hier ook eens aandacht voor niet huisartsen: hier + hier + hier + hier + hier + hier + hier + hier + hier + hier.
De consequentie van zorgverplaatsing naar eerste lijn
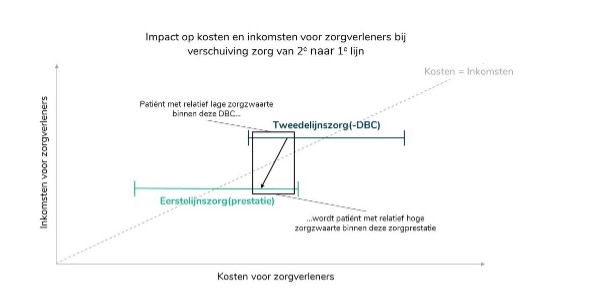
Adviesbureau SiRM waarschuwt dat bij verschuiving van zorg rekening moet worden gehouden met een zwaardere casemix voor alle betrokken zorgverleners.
Onderzoek SiRM (februari 2020): “Nu compenseren de positieve marges op patiënten met relatief lage zorgzwaarte nog de negatieve marges op patiënten met relatief hoge zorgzwaarte. Bij verschuiving van zorg wordt typisch een ‘lage zorgzwaarte’ voor de tweede lijn verplaatst naar een ‘hoge zorgzwaarte’ voor de eerste lijn. De kosten van zorgverlening voor deze patiënt nemen daarmee af, wat bij minimaal gelijkblijvende kwaliteit van zorg dus (maatschappelijk) zeer wenselijk is. Echter, de casemix verzwaart dus voor beide partijen. Met deze beider casemix dient rekening te worden gehouden bij het bepalen van de vergoedingen voor de eerste en de tweede lijn.”
(zie verder plaatje onder de referentielijst van eerdere blogs)
Tot slot
In deze blog ben ik ingegaan op de drie transformatiewoorden van een bestuurlijk akkoord.
Met de functionele aanspraak op zorg voor de burger als marktelement binnen de Zorgverzekeringswet betekent dit dat het met de zoektocht naar “de juiste plek” (JZJP), waar de juiste zorg zal worden geleverd, nog alle kanten op kan. Het moet haast een speeltuin zijn voor vele organisatiedeskundigen, consultants en anderen die bij deze stelselwet en het IZA “aan” de zorg hun toekomstige boterham gaan verdienen. Mede vanwege personele tekorten was eerder daarom mijn voorstel (blog) beleidsmedewerkers minimaal twee dagdelen per week in de eigen adviessector zorg bij directe patiëntenzorg te betrekken. Dit niet als een soort ‘taakstraf’, maar bedoeld om de lijnen tussen beleid en werkvloer kort en vooral praktijkgericht te houden.
Voorbeelden van zorgverplaatsing uit het verleden kunnen dienen als input voor verder beleid. Het expliciet benoemen van succes- en faalfactoren uit het verleden bij brede implementatie van zorgverplaatsing is een belangrijke voorwaarde vooraf.
Ook de NZa meldt nu dat de kritische grens is bereikt. We gaan zien hoe de bouwstenen toegankelijkheid, betaalbaarheid, doelmatigheid en kwaliteit worden verlegd of neergelegd.
Hopelijk blijven in de echte zorgwereld al die tijd binnen het netwerk de dominostenen wél overeind staan (plaatje onder de titel).
Eerdere blogs over IZA, het kabinetsbeleid inclusief preventie/voorkomen
04.08.2020: Een kwestie van kiezen (te maken zorgkeuzes in politiek bij verkiezingen: 226 voorstellen)
26.10.2020: Kiezen is een kunst (over politieke zorgkeuzes als het niet meer financierbaar is)
24.11.2020: Leerpunten decentralisatie gebruiken bij regionalisering (SCP-rapport: nut medisch?)
02.12.2020: Passende zorg zoekt passende bekostiging (1) (NZa ZiN rapport zorginhoud)
04.12.2020: Passende zorg zoekt passende bekostiging (2) (NZa ZiN rapp. bekostiging/organisatie:opties)
14.12.2020: Zorgplicht zorgverzekeraar is primair een resultaatverplichting (NZa met plichten ZV)
24.12.2020: Discussienota kabinet Zorg voor de Toekomst: een reactie (consultatie + reactie)
16.02.2021: Megaklus nieuwe ministers van VWS en Medische Zorg (controversiële onderwerpen)
29.03.2021: Handhaving inkoopplicht zorgverzekeraars moet na 15 jaar nog beginnen (NZa)
14.06.2021: Over toverwoorden en de kunst van veranderen (ziekenhuistransitie i/e verandercyclus)
22.06.2021: De zorg heeft integrale adviezen en toezicht nodig (RVS-rapport à verandercyclus)
13.07.2021: Koppeling verantwoordingsplicht aan toetreding anders insteken (WTza met plichten)
23.07.2021: Verwijsapplicatie ZorgDomein in private handen: goed idee? (Rabo à publieke borging)
03.09.2021: Vertraging kabinetsformatie remt ook oplossingen bij zorgdilemma’s (mnd stilstand)
20.09.2021: Ook de WRR stelt: prioriteer en maak keuzes (WRR-rapport “Kiezen voor houdbare zorg”)
24.09.2021: Onder druk wordt alles vloeibaar (salarisverbetering pas na druk Tweede Kamer)
30.09.2021: Deze plicht van openbare verantwoording gaat veel te ver (Wtza-plichten)
08.10.2021: Het hebben van een vaste huisarts leidt tot betere zorguitkomsten (3 indicatoren)
01.11.2021: Het woord is aan de minister (3) (over Rijksbegroting 2022 en relatie met blogs)
05.11.2021: Geen verband MVTP en (nieuw) tarief 15-minutenconsult (personeel + budget)
10.11.2021: Stijging van psyche meldingen bij arbeidsongeschiktheid van huisartsen (AOG/AOV)
16.11.2021: Medisch generalistische basiszorg is bij Wlz niet automatisch huisartsenzorg
24.11.2021: Stagnatie bij financiering MTVDP blokkeert een landelijke uitrol (HLA versus praktijk)
01.12.2021: Oplopende inflatie vraagt tariefaanpassing (inflatie>2,5% dus CEP en OVA ook aanpassen)
10.12.2021: Het Nederlandse zorgstelsel: een analyse op maat (Jeurissen/Maarse, les + vooruitzicht)
14.12.2021: Verbetering tuchtrecht: de bal ligt bij de KNMG (dubieuze uitspraken, geen lerende werking)
17.12.2021: Coalitieakkoord wijst naar nieuw af te sluiten integraal zorgakkoord (zorg in Rutte IV)
21.12.2021: Verkleinen gezondheidsverschillen: kabinet Rutte IV aan zet (volgens coalitieakkoord)
25.01.2022: Huisartsenzaken duidelijk geagendeerd bij aanvang 2022 (prioriteiten + PO + enquête)
01.02.2022: Ruimtegebrek bij huisartspraktijken is opnieuw een actueel thema (Newcom enquête)
14.02.2022: Zorgplicht impliceert juiste inkoop van voldoende zorg (1) (tijdig, wet, ZV, rol IGJ, NZa)
16.02.2022: Zorgplicht impliceert juiste inkoop van voldoende zorg (2) (tijdig, wet, ZV, rol IGJ, NZa)
07.03.2022: Passende preventieve zorg en maatschappelijke waarden: inhoud (1) (gezant)
09.03.2022: Passende preventieve zorg en maatschappelijke waarden: bekostiging (2) (RVS)
13.03.2022: Reflectie op speerpunten zorgkoers kabinet Rutte IV (1) (pas.z covid,Wlz,dure med, e.risico)
15.03.2022: Reflectie op speerpunten zorgkoers kabinet Rutte IV (2) (acute z,lo-dien,p.tekort,jeugd,wmo)
17.03.2022: Reflectie op speerpunten zorgkoers kabinet Rutte IV (3) (preventie = speerpunt 11)
22.03.2022: Obesitas: leefstijlaanpak, GLI+(?), operatie óf gewoon scherpere wetgeving?
28.03.2022: Proost! (NPA, alcoholtafel, problematisch alcoholgebruik, rol industrie, blurringbeleid)
01.04.2022: Disbalans vraag en aanbod huisartsenzorg: aanpak integraal akkoord (4) (Rutte IV)
12.04.2022: Staatssecretaris: preventie “een tandje bijschakelen”, wat betekent dat? (kabinet!)
10.05.2022: Insteek onderhandeling gaat huisartsenwaarde zorgakkoord bepalen (IZA/kabinet)
13.05.2022: Op weg naar een integraal zorgakkoord (toelichting op 7 agendapunten bij IZA)
17.05.2022: Opnieuw staat aanpak personele tekorten in zorg in de picture (TAZ:110.000/Gupta)
24.05.2022: De relatie tussen katheter, huisartsenactie en zorgakkoord (administratie/actiedag 1 juli)
30.05.2022: Huisartsenzorg: via de Mededingingswet naar een toekomstige DAEB (HS-artikel)
09.06.2022: Kabinetsreactie op WRR-rapport wazig: zelf 10 voorstellen gedaan (ipv werkgroep)
12.06.2022: Aanpak stikstofcrisis ligt na 1 dag al onder vuur (protest LTO + VVD na 10 jaar stilstand)
15.06.2022: Zorgpremie gaat stijgen vanaf 2023, maar met hoeveel? (6 variabelen bij Voorjaarsnota)
22.06.2022: Huisartsenacties: van terechte insteek naar goed resultaat (Malieveld/3 klippen/VWS-actie)
20.07.2022: Praktijkmanagement in de huisartsenpraktijk (6) (de input voor cursist en docent)
22.07.2022: Boekbespreking: “de zorg is terminaal” (Geert Slock evalueert onverbloemd zorg en stelsel)
26.07.2022: Bij financiering en uitvoering preventie ontbreekt focus (streefwaarde, netwerk, budget)
03.08.2022: Meekijkconsultatie: mistig bij uitvoering, bekostiging en contractering (S3+MSZ)
15.08.2022: Conceptversie Integraal Zorgakkoord is te ingewikkeld (geen 5W1H-SMART bij ZINVOL)
18.08.2022: Zorgplicht zorgverzekeraars blijft een (te) vaag omschreven begrip (plicht à “samen”)
23.08.2022: Méér armoede schaadt gezondheid en levenskwaliteit (actie bij inflatie/energiecrisis)
25.08.2022: Bij budgetdiscussie huisartsenzorg worden 2 kernpunten gemeden (1) (belang/inkoop)
30.08.2022: Bij budgetdiscussie huisartsenzorg worden 2 kernpunten gemeden (2) (ZV-insteek)
05.09.2022: Besluitvorming Integrale Zorgakkoord lijkt haastklus (LR-raadpleging in 4 dagen…)
09.09.2022: Eerste publieke reacties op het Integrale Zorgakkoord (GGZ-client tegen, werkgever voor)
13.09.2022: Huisartsen en wijkverpleging wijzen huidig zorgakkoord af (ANW/MTVP-garanties)
26.09.2022: Financiële staat: vraag/antwoord (15) (Tarief-index aanpassing 2023 o.b.v. kostencrisis)
27.09.2022: Financiële staat: vraag/antwoord (16) (Contract 2023, onderhandel CPI/23% omzet)
29.09.2022: Financiële staat: vraag/antwoord (17) (5-stap bekostiging bijdrage instroom praktijkhouders)
11.10.2022: Niet-gecontracteerde zorg verdient meer waardering (werk + contractbespreking + IZA)
14.10.2022: Ineens gaat IZA-discussie over doorzettingsmacht en leiderschap (Meijman, NZa, ZiN)

Weer een zeer uitgebreid en uitstekend gedocumenteerd blog. Complimenten Anton!
Wat ik nog mis in je blog is praktijkverkleining in de HA zorg. Er zijn meer werkzame huisartsen dan ooit, toch is er een huisartsenzorg tekort. Zou praktijkverkleining, waarbij je als huisarts verantwoordelijk wordt voor max 1400 patiënten bij min of meer gelijkblijvende beloning ook een oplossing kunnen zijn?
Beste Herman, dank. Natuurlijk is praktijkverkleining de snelste, de meest directe en beste route naar MTVP. Zie mijn eerdere blog: https://zorgenstelsel.nl/besluitvorming-integraal-zorgakkoord-lijkt-haastklus
Helaas wordt die weg niet ingeslagen. Daarvoor is nodig budget + ruim 1300 extra praktijkhouders + wetgeving die dan ook regionale spreiding/vestiging stimuleert.
Wat budget betreft een berekening: Budget 2023: HAZ + MDZ: 4,448 miljard. Voor 17,2 mln mensen met normpraktijk 2095 zijn dat 8210 praktijkhouders. Bij verkleining naar eerst maar eens 1800: 9556 praktijkhouders. Dat zijn er 1346 extra ofwel factor 1.16 (9556/8210)
Pas deze factor toe op het macrobudget (gelijke kosten + gelijk inkomen): dan is nodig: 1.16 x 4.448,6 = 5,160 miljard euro. Dus om praktijken te verkleinen van 2095 naar 1800 is extra nodig: 712 miljoen euro (5160-4448).
Wil je nog kleinere praktijken, bv 1400 per HA, wordt het te investeren bedrag evenredig hoger. Eens met de berekening? HGr Anton
Interessante blog inderdaad! Ik ben echt onder de indruk van de technieken in de zorg tegenwoordig, misschien ook een goed onderwerp voor een nieuwe blog? Zoals bijvoorbeeld over ecd betekenis etc.
Groetjes,
Carla