
De minister van VWS ontving recent een advies vanuit het zorgveld hoe zorgcoördinatie in de praktijk ingericht kan worden zodat burgers met een niet-levensbedreigende acute zorgvraag op momenten dat zij niet bij hun eigen huisarts of andere zorgverlener terecht kunnen toch de juiste toegeleiding krijgen tot zorg. Zoals bijvoorbeeld tijdens avond-, nacht- en weekenduren.
Het rapport, op 14 maart 2023 ontvangen, kreeg als titel “Advies Landelijke Inrichting Zorgcoördinatie” en werd voor leden van de Tweede Kamer vergezeld van een Kamerbrief VWS Kamerbrief, 4 april 2023).
Het advies is opgesteld, dan wel wordt onderschreven door een breed zorgveld: Ambulancezorg Nederland (AZN), het Landelijk Netwerk Acute Zorg (LNAZ), InEen, Actiz, Zorgverzekeraars Nederland (ZN), de Nederlandse GGZ, de Patiëntenfederatie Nederland (PFN), de Nederlandse Vereniging van Ziekenhuizen (NVZ), de Nederlandse Federatie van Universitair Medische Centra (NFU) en de Landelijke Huisartsen Vereniging (LHV).
Het doel van deze nieuwe invulling van zorgcoördinatie
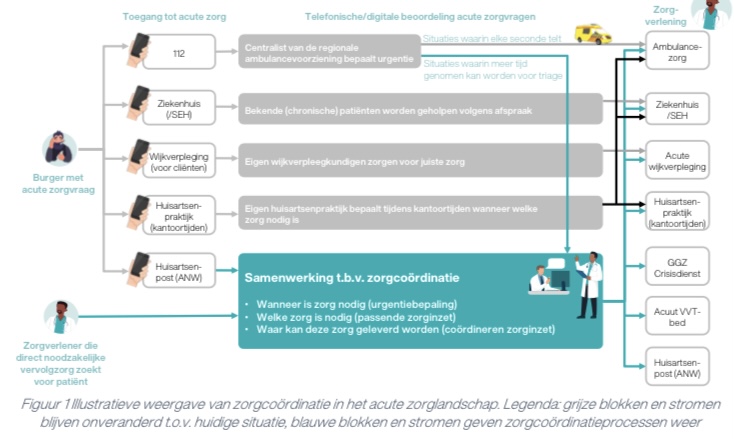
Het coördineren van acute zorg gaat over domein-overstijgende samenwerking van deelnemers van de keten van spoedzorg zodat de burger met een acute zorgvraag de juiste zorg, op de juiste plek, door de juiste zorgverlener op het juiste moment ontvangt en dat schaarse capaciteit hierbij effectief en efficiënt wordt ingezet. Hiervoor worden binnen het Regionaal Overleg Acute Zorgketen (ROAZ) door de relevante zorgaanbieders binnen de 11 ROAZ-regio’s één of meerdere zorgcoördinatievoorzieningen (ZCV) ingericht.
Door 6 werkgroepen zijn er relevante voorstellen gedaan. Dit waren: werkgroep inrichting (1) zorgcoördinatie, technische infrastructuur (2), delen gegevens (3), operationele processen (4), competenties en opleiding (hier) (5), bekostiging en financiering (6). Het is nu aan de minister invulling te geven aan de hierbij geformuleerde landelijke randvoorwaarden.
Partijen geven aan dat alle regio’s in 2024 starten met het inrichten van zorgcoördinatie (hier) met als doel landelijk dekkende zorgcoördinatie vanaf 2025. Alle partijen zeggen achter de inrichting van zorgcoördinatie te staan. Bij ZCV gaat het uitsluitend over zorgcoördinatie, niet over de zorgverlening zelf.
Een belangrijke rol hierbij is weggelegd voor het ROAZ, zijnde het verbindend orgaan van de acute zorg partijen. Het ROAZ heeft vanuit het Integraal Zorgakkoord (IZA, 16 september 2022, onderdeel C) de opdracht gekregen voor eind Q2 2023 een ROAZ-beeld op te stellen met een regioplan waar deze zorgcoördinatie een belangrijke plek inneemt.
“De aanbeveling in het rapport is om aan de Nederlandse Zorgautoriteit (NZa), samen met partijen (ten minste ActiZ, AZN, InEen, LNAZ en ZN), uiterlijk najaar 2023 nader advies te geven of en zo ja op welke vlakken bekostiging en financiering verbeterd of (door)ontwikkeld dienen te worden. Zien huisartsen of hun NHG/LHV-VPH hierbij ook een adviesrol voor zichzelf?”
In deze blog ga ik met name in op de uitkomst van werkgroep 6, de werkgroep die de nieuwe bekostiging en financiering heeft geïnventariseerd. Met een beschouwing van vooral het aandeel van de huisartsenzorg.
Ten behoeve van de rol van huisartsenzorg in de acute zorg zijn m.i. eerder als meest relevant de volgende beleidsstukken gepubliceerd.
Relevante beleidsstukken acute zorg huisartsgeneeskunde
17.01.2020: Kwaliteitskader spoedzorgketen
03.07.2020: Houtskoolschets acute zorg
22.09.2020: Gezondheidsraad 45-minuten spoednorm
19.04.2021: Monitor acute zorg 2020 (NZa)
15.03.2022: Advies Passende Acute Zorg (NZa)
16.09.2022: Integraal Zorgakkoord (onderdeel C)
27.09.2022: Beleidsregel Huisartsdienststructuur 2023
30.09.2022: Eindrapportage programma pilots zorgcoördinatie
27.10.2022: Laatste InEen Benchmark Huisartsenposten 2021
03.10.2022: Beleidsagenda toekomstbestendige acute zorg (VWS)
01.02.2023: ANW-Leidraad huisartsen (LHV)
28.03.2023: Laatste wijziging Beleidsregel HDS (NZa)
29.03.2023: Beslisnota bij Kamerbrief over advies over zorgcoördinatie
04.04.2023: Advies Landelijke Inrichting Zorgcoördinatie, met als samenvatting…
…Samenvatting adviesrapport acute zorg: “Advies Landelijke Inrichting Zorgcoördinatie”
|
“De vraag naar acute zorg stijgt en wordt steeds complexer terwijl het aanbod achter blijft vanwege personeelstekorten. De urgentie voor verandering om de acute zorg toegankelijk en van goede kwaliteit te behouden neemt toe. Zorgcoördinatie wordt gezien als één van de middelen in deze verandering, om de schaarste het hoofd te bieden. Zorgcoördinatie gaat over domein-overstijgende samenwerking zodat de burger met een acute zorgvraag de juiste zorg, op de juiste plek, door de juiste zorgverlener op het juiste moment ontvangt en dat schaarse capaciteit hierbij effectief en efficiënt wordt ingezet. Binnen de voorziening werken ketenpartners vanuit de acute huisartsenzorg, ambulancezorg en onplanbare zorg in verpleeg- en verzorgingshuizen en thuiszorg (VVT) domein-overstijgend en in nauwe afstemming met ziekenhuizen (poortspecialisten en SEH-artsen) en geestelijke gezondheidszorg samen. Op basis van de klachten van de burger en relevante patiëntinformatie bepalen zij wanneer zorg nodig is (de urgentie van een zorgvraag), welke zorg nodig is (de best passende zorginzet) en waar deze zorg geleverd kan worden (de coördinatie van de zorginzet). Door dit proces regionaal en domein-overstijgend te organiseren wordt schaarse capaciteit efficiënt en effectief ingezet. Uitwisseling van patiëntgegevens en inzicht in capaciteit zijn hierbij cruciaal. Deze inrichting van zorgcoördinatie brengt zeven veranderopgaven met zich mee. Processen van de huisartsenpost, ambulancezorg en eerstelijnsverblijf-coördinatie zullen regionaal bij elkaar moeten komen. Voor triagepersoneel is passende en modulaire (bij)scholing nodig, evenals ondersteunende teams voor regie en voor consultatie. Er moet inzicht gecreëerd worden in zowel relevante patiëntgegevens als in actuele beschikbare capaciteit bij ketenpartners. Daarnaast moet een technische infrastructuur gerealiseerd worden die de zorgcoördinatieprocessen en uitwisseling van gegevens mogelijk maakt. Tot slot zijn passende governance (inclusief schaal) en bekostiging en financiering van zorgcoördinatie noodzakelijk. Zo kan het zorgveld vanaf 2024 starten met de inrichting. Alle ketenpartners in de acute zorg zijn nu aan zet om de beweging in gang te zetten zodat vanaf 2025 landelijk dekkende zorgcoördinatie in de eerste vorm operationeel is.” |
Hoe ziet werkgroep 6 de bekostiging en financiering van zorgcoördinatie?
Werkgroep 6 ziet 2 mogelijkheden voor bekostiging en financiering van zorgcoördinatie.
- Het gebruik maken en doorontwikkeling i.v.m. intensievere samenwerking van huidige vormen van bekostiging.
- Het inrichten van nieuwe bekostiging voor zorgcoördinatie met een risico op kostenstijging en impact op vrijheidsgraden van ketenpartners.
Partijen concluderen allereerst dat de impact van zorgcoördinatie op structurele kosten voor samenwerking lastig is in te schatten. Daarnaast zal een landelijke inrichting van zorg- coördinatie transitiekosten met zich meebrengen. Ook is het lastig inschatten, zo meldt het rapport, wat de uiteindelijke besparingen van zorgcoördinatie zullen zijn. Deze zullen pas duidelijk worden na invoering. Er zijn in het adviesrapport diverse bekostigingsmodellen gepresenteerd voor schaalgrootte, governance, bekostiging en financiering van de ZCV.
Beschouwing
Inmiddels is duidelijk dat zorgaanbieders en verzekeraars het oneens zijn met betrekking tot de bekostiging van de nieuw in te richten zorgcoördinatiecentra. Zorgaanbieders zijn voorstander van een nieuwe financieringsvorm (Optie II of III), zorgverzekeraars willen de huidige bekostigingssystematiek aanhouden (Optie I).
Bron: (Skipr, 6 april 2023 + Adviesrapport, 4 april 2023, pg. 28 en 29 + Zorgvisie, 11 april 2023)
|
Optie I: Huidige bekostigingssystematieken gebruiken en doorontwikkelen. In de basis bieden de huidige bekostigingssystematieken mogelijkheden tot bekostiging van zorgcoördinatie. Dit krijgt vorm langs de as van de bekostiging van de individuele ketenpartners. Naar verwachting zijn de veldpartijen geholpen met het aanpassen van de huidige betaaltitels, zodat deze de samenwerking beter stimuleren. Bij aanpassingen in betaaltitels valt te denken aan de coördinatiefuncties eerstelijnsverblijf en onplanbare nachtzorg. Implementeren van zorgcoördinatie waarbij de huidige bekostiging wordt gebruikt, vraagt inspanning van zorgaanbieders om regionale financiële afspraken te maken. Een randvoorwaarde is dat in de regio financiële en samenwerkingsafspraken gemaakt worden tussen zorgaanbieders onderling binnen de afspraken die zij maken met zorgverzekeraars. Er bestaat een risico dat door vast te houden aan bestaande individuele bekostigingssystematiek het concept zorgcoördinatie niet van de grond komt omdat bovenstaande afspraken niet of moeizaam tot stand komen. Door individuele bekostiging wordt het lastig om zorgsoortoverstijgende activiteiten door ketenpartners te realiseren. Daarnaast bestaat het risico dat een grote mate van variatie tussen regio’s ontstaat en dat het leidt tot hogere administratielasten. Optie II: Het inrichten van nieuwe bekostiging voor zorgcoördinatie. Het inrichten van een nieuwe, aparte bekostiging in de vorm van prestatie- of budgetbekostiging kan leiden tot het afgeven van een goede prikkel om zorgcoördinatie te realiseren. Daarnaast schept een aparte bekostiging duidelijkheid voor het zorgveld. Als een nieuwe bekostiging wordt ingericht, moeten inkoopafspraken geschoond worden. De ervaring leert dat het schonen van inkoopafspraken tijd kost en extra (structurele) kosten met zich meebrengt. Daarnaast geldt dat zorgaanbieders regionale afspraken moeten maken voor schonen van de inkoopafspraken en registratie en declaratiesystemen moeten worden aangepast. Optie III: het toekennen van een beschikbaarheidbijdrage aan zorgcoördinatievoorziening. Beschikbaarheidsbekostiging kan passen bij samenwerking die plaatsvindt binnen zorgcoördinatie. Deze vorm van bekostiging is aan strikte regels gebonden op de grond van Wet marktordening gezondheidszorg. Ook beperkt deze optie de regionale vrijheden omdat bekostiging en financiering op landelijk niveau worden bepaald. Daarnaast moet verder worden onderzocht of een beschikbaarheidsbijdrage de juiste prikkel met zich meebrengt. |
In de Houtskoolschets (VWS, 2020, pg.45) werd nog melding gemaakt van met name een betaling op basis van beschikbaarheid (nu Optie III). Dat is ook het meest logisch gezien het feit dat spoedzorg buiten kantoortijden vooral een nutsvoorziening is. Bij een echte beschikbaarheidsbekostiging bepaalt dan ten behoeve van de inkoop toezichthouder NZa de hoogte van de beschikbaarheidsbijdrage ZCV (Optie IV, pg.54).
Verzekeraars stellen zich op het standpunt dat zij scenario I slechts acceptabel vinden (pg.27/28). Zij dragen in het rapport daar de volgende motieven voor aan….
…..Standpunt Zorgverzekeraars Nederland (rapport, pg.29)
|
“ZN vindt uitsluitend scenario I acceptabel en ziet deze dus ook als inrichting voor de lange termijn. ZN is ervan overtuigd dat met inrichting van zorgcoördinatie gebaseerd op samenwerkingsafspraken en de doorontwikkeling van de huidige bekostiging de doelen van zorgcoördinatie behaald kunnen worden. ZN vindt het te risicovol om bij voorbaat vast te stellen dat scenario II of III nodig is voor succesvolle zorgcoördinatie, gezien de majeure operatie die hiermee gepaard gaat en het ontbreken van bewijslast over de mate van het effect van (een nieuwe inrichting van zorgcoördinatie. Deze visie van zorgverzekeraars is gestoeld op met name de volgende risico’s: • Overgang van medewerkers naar een nieuwe organisatie brengt ook onrust met zich mee, met als risico dat medewerkers niet willen ‘verhuizen’, op zoek gaan naar een andere baan en daarmee verloren gaan voor de zorg. • Bij onvoldoende draagvlak voor een rechtspersoon bij de ketenpartners in de regio heeft de ZCV minder/geen commitment. Dit kan van invloed kan zijn op de daadwerkelijke succeskans van de zorgcoördinatie. Dit raakt aan de zorgplicht van zorgverzekeraars. • De invoering van beschikbaarheidsbekostiging wijzigt de relatie tussen de zorgaanbieders die deels taken overdragen naar de ZCV en betekent een fundamenteel andere rol van zorgverzekeraars met sterk verminderde contracterings- en sturingsmogelijkheden. Zorgverzekeraars voorzien een negatieve invloed op de mate waarin we invulling kunnen geven aan onze zorgplicht: het is beperkt/niet mogelijk om een effectieve en doelmatige vormgeving te waarborgen met een prikkel voor continue verbetering. • Overgang naar nieuwe bekostiging of organisatievormen gaat meestal gepaard met stevige macrokostenstijgingen, omdat de inkoopafspraken niet goed geschoond kunnen worden. Tevens leidt het tot een verandering van de dynamiek tussen partijen in de regio. De ervaring van zorgverzekeraars is dat de verwachte verbetering van kwaliteit, toegankelijkheid en doelmatigheid hierdoor uitblijft.” |
Als dit scenario I werkelijkheid wordt moet de ZCV de personele beschikbaarheid regelen (blog) en contracteren verzekeraars, net als nu, bij de individuele zorgaanbieders. Dit betekent dat de huidige bekostigings- en financieringssystematiek van zorglevering wordt gecontinueerd. Verzekeraars wijzen op hun “verminderde contracterings- en sturingsmogelijkheden” als wordt gekozen voor III of IV. Minder? In elk geval wordt de contracteringsdynamiek dan anders. En ja, dat klopt en dat wordt ook tijd. Neem de huisartsenzorg in ANW-tijd…
…Huisartsenspoedzorg in ANW-tijd
|
*Citaten uit de Toekomstvisie van huisartsen (Woudschoten, 21 januari 2019) Kernwaarde: Continu: huisartsen vormen een constante factor in de medische zorg voor patiënten, waarbij verduidelijkt is dat huisartsenzorg (maar niet per definitie de huisarts zelf) continu beschikbaar is voor klachten die snel een medische beoordeling vereisen. De nieuwe kernwaarde ‘gezamenlijk’ is toegevoegd. Deze is fundamenteel voor de uitvoering van de andere drie kernwaarden. De huisarts is een teamspeler, zoekt de gezamenlijke aanpak, met de patiënt, met anderen binnen de huisartsenzorg, met andere zorgverleners en daarbuiten. Kerntaak: Spoedeisende zorg is kerntaak. Dit betekent dat spoedeisende huisartsenzorg 24 uur per dag beschikbaar is. Spoedeisende huisartsenzorg is bedoeld voor gezondheidsklachten die medisch gezien direct of binnen enkele uren beoordeeld moeten worden. Huisartsen zorgen ervoor dat terminaal-palliatieve huisartsenzorg 24 uur per dag beschikbaar is voor patiënten. **Begroting HDS De begroting (B) van een huisartsenpost heeft in een jaar een drietal bouwstenen. De inkomsten, de kosten en het aantal verwachte consultaties in dat jaar, in jargon de “productieraming” genoemd. De spelregels die hierbij horen staan in de Beleidsregel huisartsendienstenstructuur van de NZa. De begroting van een individuele HDS wordt ter goedkeuring aan de preferente zorgverzekeraar voorgelegd (contract!), waarna de NZa op basis van de drie bouwstenen het formele consulttarief voor de burger mag bepalen. Het telefonisch consult is inmiddels standaard 35 euro. De consulttarieven van de diverse huisartsenposten zijn niet alleen verschillend, maar worden ook met regelmaat tussentijds aangepast en gepubliceerd (tarieven maart 2023). De reden tot tussentijdse aanpassing is, dat de productieraming gedurende het jaar mee- of tegen kan vallen, en dus ook de exploitatiecijfers (E) van de huisartsenpost. In financiële zin, heeft de HDS een simpele opdracht. Zorg dat met de exploitatiecijfers (E) gedurende het jaar de vooraf opgestelde begroting (B), met het juiste tarief wordt ingelopen (E=B). Waarbij E staat voor het aantal HDS-consultaties x het opgelegde NZa-tarief. Alleen de HDS al heeft per jaar ruim 2 miljoen patiëntcontacten acute zorg. De arbeidsbelasting qua tijd en per tijdseenheid speelt geen rol, er is ook geen norm over veilige arbeidstijden. ***Koppeling ANW-plicht aan praktijkhouderschap In 2021 legde ik de vraag voor aan de NZa waarom de NZa toch nog steeds na de budgetontkoppeling in 2001 en na een gerechtelijke uitspraak de declaratie van het inschrijftarief (een dagtarief!) koppelt aan de ANW-plicht van de praktijkhouder (blog). Dit was het eerste deel van hun antwoord…
Repliek: een 24/7 visiebeschrijving of standpunt van de beroepsgroep impliceert natuurlijk niet een vanzelfsprekendheid qua uitvoering. Impliceert ook niet een vanzelfsprekendheid met betrekking tot akkoordverklaring over door hen (ZN/NZa) opgestelde randvoorwaarden. Hoe dan wel? Grondregel stappenplan: budget volgt op inhoud en beschikbaarheid, bekostiging volgt op budget. Verandert de inhoud en/of beschikbaarheid, dan heeft dat consequenties voor vervolgstappen, nadien vastgelegd in een drie wederzijdse (huisarts en HDS en verzekeraar) wel/niet geaccepteerde nieuwe contracten. Dan gaat het over… 1. Het individuele contract praktijkhouder met verzekeraar 2. Het contract tussen huisarts en de huisartsendienststructuur (HDS) 3. Het contract tussen de eigen huisartsendienststructuur en de verzekeraar Ook met de nieuwe roostertechniek per 2023 (vrij roosteren met app met streven naar gelijkmatige huisartseninzet ANW-HDS met nieuw, vast tarief) was, is en blijftde praktijkhouder vanwege de genoemde koppeling de laatst verantwoordelijke en dus sluitpost van de regeling. ****HDS is zelf risicodrager van ANW-zorg voor mensen zonder huisarts overdag In een contract van de huisartsendienststructuur (HDS) met de preferente zorgverzekeraar staat in de WMG-overeenkomst vermeld (Artikel 3.5): “De HDS als rechtspersoon is in deze regio verantwoordelijk voor het organiseren, beschikbaar stellen en leveren van spoedeisende huisartsenzorg in ANW-tijd voor en aan verzekerden ingeschreven bij de beroepsoefenaren aangesloten bij de HDS, alsmede voor en aan NONI’s in deze regio (Niet op Naam Ingeschreven bij een huisarts).” De zorgplicht van de verzekeraar (artikel 11 Zorgverzekeringswet) wordt op het bord gelegd van de HDS (Maverick advocaten, 5 april 2023). Dit zal nog een extra dimensie krijgen wat betreft werkzaamheden met de beoogde overheveling van een deel van de Wlz-zorg naar de Zorgverzekeringswet (blog/blog/blog). |
Er komen hier vier zorgelijke kenmerken naar voren: zorginhoud van huisartsen wordt gekoppeld aan leveringsvoorwaarden opgesteld door anderen, onvoldoende bewaking van veilige arbeidstijden, oneigenlijke koppeling van roostervulling ANW-HDS aan het declareren van een inschrijftarief van huisartsenzorg overdag en het zonder overleg met huisartsen doorschuiven van het regelen van NONI-spoedzorg van zorgverzekeraar naar HDS. Het wordt daarom tijd dat de spelregels bij contractering veranderen om het tij te keren.
Tot slot
Er zijn nog wel meer discussiepunten. De ZCV is 24/7 beschikbaar voor zorgverleners die direct noodzakelijke vervolgzorg zoeken voor hun patiënt (hier). Dat lijkt gunstig. Op de HDS neemt de ZCV niet alleen de triage over, maar vult voor de huisarts ook de consult/visiteplanning HDS in. Welke professional gaat deze triage uitvoeren? Komt dit het burgerbelang en/of de huisartsenzorg ten goede (hier)? Verder lees ik dat de burger ook naar een andere huisartsenpost mag, dan de post van de eigen huisarts.
De aanbeveling in het rapport is om aan de Nederlandse Zorgautoriteit (NZa), samen met partijen (ten minste ActiZ, AZN, InEen, LNAZ en ZN), uiterlijk najaar 2023 nader advies te geven of en zo ja op welke vlakken bekostiging en financiering verbeterd of (door)ontwikkeld dienen te worden. Zien huisartsen of hun LHV-VPH/NHG hierbij ook een adviesrol voor zichzelf?
Verder noemt het rapport het van belang is dat de governance (samenwerkingsverband óf rechtspersoon óf één zorgaanbieder) van het LNAZ en het ROAZ passend zijn voor zorgcoördinatie en aansluiten bij de afspraken die gemaakt zijn in het IZA (hfst.6, pg.25).
Ander recent citaat: (H&W, 15 maart 2023): “ANW-zorg levert in Nederland stof tot discussie over bijvoorbeeld de grenzen van spoedzorg, werkdruk, nachtdiensten, waarneemtarieven en de positie van praktijkhouders en waarnemers. Ook over de ketensamenwerking tussen HAP, SEH en ambulancezorg is discussie: wat zijn ieders taken en hoe kan het schaarse personeel optimaal worden ingezet?”. Met als wedervraag: 5W1H?
De ketendeelnemers gaan binnen het ZCV een entiteit vormen en maken afspraken over een regionale inrichting en samenwerking. Ten behoeve van ketensamenwerking op spoedpleinen, waar HDS, RAV, SEH, apotheek, thuiszorg/VVT, ELV-Wlz, GGZ en sociale domein op een fysieke plek bijeen zijn.
Het recente pleidooi te zorgen voor een sterke eerste lijn “De basis op orde” (RVS, 3 april 2023) is een op een ook van toepassing op beleid bij acute zorg (blog).
Ook bij acute zorgverlening speelt personele beschikbaarheid (blog), het voorkómen van aandoeningen/letsel en de “juiste” woning een rol (bv. valpreventie) en dus zijn de aan het zorgakkoord gekoppelde schakelprogramma’s ook van belang: keten IZA (blog) + TAZ (blog) + WOZO(blog) + GALA(blog/blog/bijdrage) + SPUK.
Conclusie: ook voor huisartsen geldt dat de tijd, om hun acute zorg buiten kantoortijden anders/beter te regelen, inclusief de vier in het kader genoemde problematische elementen, nú is aangebroken.
Eerdere blogs over acute zorg, met name huisartsenzorg in ANW-tijd
18.05.2017: De financiële staat bij het leveren van ANW-zorg (Artikel MedZ €€ ANW)
23.06.2017: Het lot van de ANW-spoedzorg van de huisarts ligt in eigen hand (eigen standpunt)
20.07.2017: Oplopende waarneemtarieven brengen oplossing ANW-probleem niet dichterbij
02.08.2017: Geef bekostiging ANW-spoedzorg een eigen kader (onderdeel kader acute zorg)
05.09.2017: ANW-spoedzorg: geen doorleverplicht en geen omzetplafond (werkdruk HAP)
13.09.2017: Wat is de impact van de NZa-rapport op de acute zorg? (marktscan en instroom HAP)
01.02.2018: Gelijke honorering ANW-zorg voor alle huisartsen (gelijke monniken, gelijke kappen)
02.05.2018: Voorstel voor een toekomstige ANW-zorg binnen een grootschalige HDS
14.06.2018: Ongelukkige uitspraak rechtbank bij conflict rond borgen ANW-huisartsenzorg
06.10.2018: Weinig urgentie getoond bij inrichting toekomstbestendige ANW-zorg (kwaliteitskader)
14.11.2018: De financiële staat van de huisartsenzorg (versie 27, pg. 6 en 7, item 12 ANW)
14.12.2018: Afspraken in de spoedzorgketen (manifest West-Friesland, huisarts – ziekenhuis)
13.01.2019: Incomplete gegevens devalueren monitor acute zorg (minus huisartsgegevens)
06.03.2019: Financiële toets bij zorgstandaard eerst zelf uitvoeren (budget zélf uitrekenen!)
05.04.2019: Nog steeds discussie in acute zorg over normen, richtlijnen, aanbevelingen (ZiN)
09.07.2019: Slechts deel huisartsenposten beloont huisarts voor extra werk ANW-werk in Wlz
02.08.2019: Inschrijftarief dagzorg huisarts heeft niets te maken met de ANW-zorg (NZa/LHV)
06.06.2019: Wlz-indicatie met behandeling en ANW-spoedzorg: des huisarts? (geen verplichting)
01.10.2019: Acute zorg door huisartsen in ANW-tijd: 10 niet uitstelbare spoedzaken (urgentie)
30.12.2019: Financiële staat: vraag/antwoord (10) (HDS: begroting, inkomsten, kosten, productie)
31.12.2019: Financiële staat: vraag/antwoord (11) (ANW-toekomst, 15/7, veilige werktijd, keten)
22.07.2020: Nog drempels genoeg bij nieuwe inrichting en bekostiging spoedzorg (houtskoolschets)
13.03.2021: Eigen bijdrage na bezoek huisartsenpost is een politiek te wegen betalingsinstrument
02.06.2021: Betere onderhandelingspositie praktijkhouders nodig bij werk op HAP (randvwrden)
24.08.2021: Behoud van 11 traumacentra is een voorbarige conclusie (houtskoolschets + volumenorm)
27.08.2021: Voldoende IC-capaciteit zou breed gedragen taakstelling moeten zijn (HBO+zkh+VWS)
27.09.2021: Afstemming bij bekostiging acute zorg van zorgverleners onontkoombaar (HA-spec)
18.10.2021: De financiering van werk op de huisartsenpost tussen 17.00 en 18.00 uur (mismatch)
24.02.2022: ANW-spoedzorg op huisartsenpost zo niet meer toekomstbestendig (dysbalans/wet)
02.03.2022: Uitgangspunten herinrichting landschap acute zorg bekend…en nu? (pilots/VWS/NZa)
15.03.2022: Reflectie op speerpunten zorgkoers kabinet Rutte IV (2) (acute zorg = speerpunt 6)
20.04.2022: Minister blijft vaag over noodzakelijk aantal spoedeisende hulp (SEH) (in IZA?)
18.08.2022: Zorgplicht zorgverzekeraars blijft een (te) vaag omschreven begrip (plicht à “samen”)
28.11.2022: Binnenkort besluit huisartsen over ANW-actieplan (gezamenlijk verantwoordelijk in IZA)
04.01.2023: Leg nieuw ANW-uurtarief vast in contract (wél Wmg, NZa, begroting, niet IZA-afhankelijk
20.02.2023: Minister zet met besluit kinderhartcentra risicovolle stap (Erasmus/UMCG + transitieperiode)
