Elk jaar berekent de toezichthouder NZa alle vaste tarieven van de huisartsenzorg met als basis de Tariefformule. De onderbouwing van de tarieven van de basiszorg vindt haar oorsprong in het arbeidskostenbestanddeel, het bestanddeel van de praktijkkosten en de beide rekennormen, zijnde het aantal consulten per jaar (8966) en de grootte van de normpraktijk (2095). Deze vier bouwstenen van de Tariefformule kunnen uiteraard worden aangepast, maar in de praktijk geschiedt dit alleen na een uitgevoerd praktijkkostenonderzoek (PKO). Sinds het bestaan van de Zorgverzekeringswet is al 3x een dergelijk arbeidsintensief PKO uitgevoerd. Wat daarnaast wel elk jaar via indexering door de NZa wordt aangepast zijn de vaste maximumtarieven van segment 1 van de basiszorg en van prestaties van het buitensegment. Belangrijk, omdat ruim ¾ deel van de jaaromzet van huisartspraktijken ook tot stand komt met declaraties van dergelijke gemaximeerde NZa-tarieven.
Uitleg in een eerdere blog
16.12.2019: Financiële staat: vraag/antwoord (02) (Tariefformule, normeringen, spelregels beloning)
Indexering: de personele index (OVA) en de prijsindex (CEP).
De maximumtarieven van segment 1 en het buiten segment, en indien van toepassing ook voor de tarieven van overige beroepsoefenaren, worden elk jaar geïndexeerd. Vaststelling van de arbeidskosten als inkomensdeel van de praktijkhouder en de personele kosten in de praktijk gebeurt met indexatie op basis van een percentage dat de overheid vaststelt: de Overheidsbijdrage in de Arbeidskostenontwikkeling (OVA).
Deze OVA-index bestaat sinds 1999 en de hoogte ervan wordt vastgelegd in een OVA-convenant. De hoogte van deze overheidsindex is afhankelijk van contract- en loonontwikkeling, een incidentele loonontwikkeling en de ontwikkeling van werkgeverslasten bij een revisie op bestaande sociale zekerheid. Bij cao-onderhandelingen is het primair bedoeling dat deze binnen de OVA-ruimte plaatsvinden. Een structurele brede loonsverhoging van 1 procentpunt in de zorgsector zal de overheid en (dus) belasting- en premiebetalers jaarlijks 560 miljoen euro extra kosten.
Naast de OVA-index is er nog een prijsindex. Met ingang van 1998 worden daarbij voor zorginstellingen en beroepsbeoefenaren in de gezondheidszorg de materiële kosten en de investeringen in inventaris trendmatig aangepast op basis van het prijsindexcijfer particuliere consumptie uit het Centraal Economisch Plan (CEP) van het Centraal Planbureau (CPB). Het definitieve percentage voor een bepaald jaar is rond de maand juli van dat jaar bekend.
Om deze reden kan de NZa al op 1 juli elk jaar “voorcalculatorisch” (VC) de maximumtarieven vaststellen van het volgend jaar. Voor huisartsen vastgelegd en meteen gepubliceerd in hun “Prestatie- en tariefbeschikking huisartsenzorg en multidisciplinaire zorg 2022 (versie 1).
Deze tarieven zijn dus voorlopig, want er gebeurt in de zorg, zo weten we inmiddels wel, ook in de loop van het jaar nog het een en ander, zodat ook nog een “nacalculatorische” correctie (NC) volgt. Deze NC kan voor een basistarief in een komend jaar in theorie zowel een tariefdaling als een meer of mindere tariefstijging betekenen.
De beide indexen en hun percentages worden sinds jaar en dag gepubliceerd (OVA//CEP).
Als bij 77% van de jaaromzet van huisartspraktijken de NZa het tarief bepaalt, dan betekent ook dat ‘normatief’ de praktijkhouders en zorggroepen met de zorgverzekeraars onderhandelen over het restant, zijnde 23% van de jaaromzet. Met de vraag: is bij de contractonderhandelingen 2022 en verder (segment 2 van de ketenzorg en segment 3 van de innovaties en de resultaatbekostiging) een tariefopvang c.q. correctie geregeld bij niet alleen een oplopende, maar een óók aanhoudende inflatie?
De actualiteit: inflatie!
Op moment van dit schrijven is de OVA-index 2022 voorlopig vastgesteld op 3,87% en de CEP-index op 1,83%. Dat zijn dus andere, lees hogere, percentages dan op 1 juli 2021.
Op verzoek van VWS met een aanbevelingsbrief vanuit de sectoren heeft de NZa voor 2022 de personele index opgehoogd met 1,13% in verband met de extra gelden (€675 miljoen) die het ministerie van VWS in september 2021 beschikbaar heeft gesteld. Ook de CEP als index van de materiele kosten is op verzoek van VWS voor 2022 verhoogd. Van 1,64% (1 juli 2021) naar nu 1,83% (zie NZa: Informatiekaart aanpassing index 2022).
Vaststelling van de hoogte van deze indexen begint bij de Macro Economische Verkenningen (MEV) van het CPB. De enorme economische krimp door de corona uitbraak in maart 2020 zorgde via hun MEV voor lage indexen richting 2021 (hier). Met herstel van de economie in 2021 kan er weer een tandje bij.
Nu, aan bijna het eind van 2021 doemen nieuwe “nacalculatorische” onzekerheden op. Een nieuwe golf binnen de coronacrisis en een snel oplopende inflatie (NOS). Ook dit gaat (weer) invloed hebben op de “voorcalculatorische” tarieven van 2022, maar de vraag is wélke. Juist zorginstellingen en praktijkhouders hebben bij de inkoop van goederen en diensten te maken met deze oplopende inflatie. Dat betekent dat je vandaag minder kunt kopen voor 1 euro dan gisteren. Anders gezegd: door inflatie wordt de munt in de loop van de tijd minder waard.
Bij de start van de coronacrisis (blog, 23 maart 2020) al gewaarschuwd wat het effect kan zijn van het printen van extra euro’s (beleid centrale bank Europa, zie ook NRC, 28 oktober 2021 en FD, 30 november 2021). De huidige inflatie kan dan ook voor niemand een verrassing zijn. De ECB heeft overigens bij haar monetair beleid als strategie dat prijsstabiliteit het best wordt gehandhaafd door op middellange termijn een inflatiedoelstelling van 2% na te streven.
Voorbeeld: het consulttarief huisartsenzorg: wat wordt dit tarief na correctie bij inflatie?
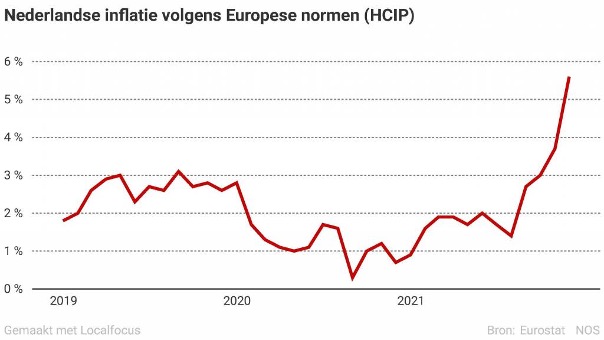
De oplopende inflatie zal voor elke instelling en praktijkhouder een financieel probleem worden, als compensatie in ieders tarieven achterwege blijft. Volgens het CBS bedroeg de inflatie in Nederland in november 5,6 procent (hier). Op 7 december publiceert het CBS het definitieve Nederlandse cijfer (hier). In oktober 2021 was de inflatie nog 4,1 procent. De laatste maanden heeft NL te maken met een hoger inflatiepercentage dan de voorlopige compensatiepercentages van de OVA/CEP-indexen van 2022. Dit zou aan het eind van het jaar (wederom) als correctie een nieuwe opwaartse tariefstelling voor 2022 moeten betekenen, als inflatie op het huidige hoge niveau blijft.
In onderstaande tabel als voorbeeld het tarief van het huisartsenconsult in perspectief
Met de vraag (?? In kolom 4) wat het nieuwe tarief 2022 wordt als nacalculatorisch 2021 rekening wordt gehouden met de huidige oplopende inflatie?
Verandering tarief standaard huisartsenconsult van 2022 door verandering indexatie
|
Betaaltitel consult huisartsenzorg |
2021 |
2022 |
2022 |
2022 |
|
**5 minuten < consult < 20minuten |
€10,51
|
xx |
xx |
xx |
|
**5 minuten < consult < 20minuten TB/REG-22622-01 (op 1 juli 2021 vastgesteld) |
xx |
€10,59 |
xx |
xx |
|
**5 minuten < consult < 20minuten TB/REG-22622-02 (op 3 november 2021) |
xx |
xx |
€10,77 |
xx |
|
**5 minuten < consult < 20minuten Waarschijnlijk TB/REG-22622-03?? |
xx |
xx |
xx |
€ ?? NC2021 + VC2022? |
Alle overige NZa-tarieven van de huisartsenzorg hebben nadien een vaste vermenigvuldigheidsfactor ten opzichte van dit basistarief consult. Een mutatie bij het consulttarief heeft dus consequenties voor alle overige tarieven.
Mogelijk nog een probleem…
Als bij 77% van de jaaromzet van huisartspraktijken de NZa het tarief bepaalt, dan betekent ook dat ‘normatief’ de praktijkhouders en zorggroepen met de zorgverzekeraars onderhandelen over het restant, zijnde 23% van de jaaromzet. Met de vraag: is bij de contractonderhandelingen 2022 en verder (segment 2 van de ketenzorg en segment 3 van de innovaties en de resultaatbekostiging) een tariefopvang c.q. correctie geregeld bij niet alleen een oplopende, maar een óók aanhoudende inflatie?
NB: zie brief Zorgverzekeraars Nederland (1 december 2021) met mededeling dat zelfs de tariefbeschikking van 3 november niet administratief kan worden verwerkt per 1 januari 2022. In de brief geen woord over de nadien oplopende inflatie.
Tot slot
Vrijwel alle zorgsectoren zitten door de pandemie en de crisis in de overlevingsstand. Onder zeer moeilijke omstandigheden wordt geprobeerd zorg te continueren. Moge daarom in elk geval de extra kosten die daarmee gemoeid zijn, inclusief de kosten van een oplopende inflatie, voldoende gedekt zijn in ieders tarieven. Nu en straks.
Grafiek over inflatie bij de titel blog: Bron: Eurostat NOS
Eerdere blogs over tariefstelling huisartsenzorg
14.07.2017: Praktijkkostenonderzoek huisartsen 2015 door NZa: 20 kanttekeningen
21.07.2017: Vragen/antwoorden over het praktijkkostenonderzoek (maar hoe dan wél?)
28.07.2017: De financiële toekomst van de huisartsenzorg (huisarts- en economiefactoren)
26.08.2017: Behoud gemengde bekostiging dient de huisartsenzorg (basiszorg + SUED bij 85+ IT)
29.08.2017: De kostprijs van de praktijkondersteuner (het 3-trapsmodel)
19.09.2017: Tariefprincipes en drempels van invloed op voortgang bekostiging (huisartsenzorg)
05.02.2018: Praktijkondersteuning huisarts is onmisbaar (een groter aandeel in zorg)
23.02.2018: Inzicht in prijs, dan pas uitzicht op een oplossing (is kostprijs “ist” of “soll”?)
24.10.2018: Stringente sturing basiszorgtarief huisarts biedt beperkte financiële ruimte
10.11.2018: Alleen met interventies problemen in achterstandswijken oplosbaar (actie/WRR)
04.03.2019: Contracteerproces huisartsenzorg heeft reanimatie nodig (1) (Newcom onderzoek)
05.05.2019: De vijf ringen van het praktijkhouderschap (waarde, contract, positie, tarief, financiën)
29.06.2019: Reactie op: “(G)een huis voor de huisarts” (vergoeding vastgoed/huisvesting)
01.07.2019: Contracteerproces huisartsenzorg heeft reanimatie nodig (2) (Monitor NZa)
04.07.2019: Samenhang is ZINVOL: zorgwetten + inhoud + nastreven + voorwaarden + organisatie + logistiek
20.07.2019: Méér tijd voor de patiënt: van incidenteel naar structureel (voor huisarts beschikbaar)
24.10.2019: Toelichting bij artikel Medisch Contact: “Geld voor de huisarts ligt op de plank”
29.11.2019: De financiële staat van de huisartsenzorg (28-slot) (exploitatie- en begrotingscijfers)
02.12.2019: Over zorgalarmisme en betrouwbare zorgcijfers (HRMO JZOJP cijfers over alarm)
13.12.2019: Financiële staat: vraag/antwoord (01) (macro gemiddelde kostenstijging, inkomens CBS)
16.12.2019: Financiële staat: vraag/antwoord (02) (Tariefformule, normeringen, spelregels beloning)
17.12.2019: Financiële staat: vraag/antwoord (03) (aandeel kosten ketenzorg/ANW, ‘subsititutie’)
20.12.2019: Financiële staat: vraag/antwoord (06) (consequenties macrokorting, structureel, heralloceren)
23.12.2019: Financiële staat: vraag/antwoord (07) (contracten 2019 niet conform HLA, borging HLA NZa?)
02.01.2020: Financiële staat: vraag/antwoord (12) (ELV-bed, oorzaken tekort, wachten verpleeghuis)
03.01.2020: Financiële staat: vraag/antwoord (13) (contouren nieuw stelsel, rol HA en MSZ daarin)
06.01.2020: Financiële staat: vraag/antwoord (14) (tip HA, kosten, inkomen, arbeidstijd onder vergrootglas)
07.01.2020: Richting een toekomstbestendige bekostiging huisartsenzorg (Het 5-stappen model)
27.01.2020: De praktijkkostenvergoeding van de huisarts (de 5 stappen van PKO naar dagtarief)
19.03.2020: Maak het praktijkhouderschap huisarts aantrekkelijker (aantal, bekostiging, spreiding)
02.05.2020: Vergoeding huisvestingskosten in zorgtarieven eerste lijn is te laag (als deelkostenpost)
24.09.2020: Bekostiging passende zorg in beweging: de huisartsenzorg (5) (5-stappenmodel)
05.11.2020: Bij huisartsenzorg blijkt eigenaarschap praktijk van secundair belang (Quin ACM NZa)
02.04.2021: NZa-evaluatie over contractering huisartsenzorg heeft weinig diepgang (monitor)
06.05.2021: Tussenevaluatie bestuurlijk akkoord huisartsenzorg benoemt niet alle knelpunten
01.09.2021: Over wenseninventarisatie bij huisartsen en beleidsmatige vervolgstappen (LHV)
07.09.2021: Bij huisartsenzorg (b)lijkt eigenaarschap van secundair belang (2) (fout: van primair belang)
08.10.2021: Het hebben van een vaste huisarts leidt tot betere zorguitkomsten (3 indicatoren)
05.11.2021: Geen verband MVTP en (nieuw) tarief 15-minutenconsult (personeel + budget)
16.11.2021: Medisch generalistische basiszorg is bij Wlz niet automatisch huisartsenzorg
24.11.2021: Stagnatie bij financiering MTVDP blokkeert een landelijke uitrol (HLA versus praktijk)
