Opnieuw staat loondienstverplichting bij zorg van medisch specialisten (MSZ) in de actualiteit. Op basis van eerder (hier/hier/hier/hier/hier) en recent verschenen rapporten (hier/hier/hier) zegt de minister dat het nog niet mogelijk is in het kader van de noodzaak, geschiktheid en proportionaliteit van regelgeving een gedegen afweging bij loondienstverplichting te maken (hier/hier/hier).
Verder onderzoek is nog steeds nodig, aldus de minister, met de opmerking dat de loondienstmaatregel qua juridische haalbaarheid en financiële consequenties getoetst moet worden aan het Eerste Protocol bij het Europees Verdrag tot bescherming van de rechten van de mens en de fundamentele vrijheden (EVRM) en aan het Verdrag betreffende de werking van de Europese Unie (VWEU).
Een van de huidige coalitiepartijen is het dit uitstel van besluit oneens (hier) en wil met Prinsjesdag 2025 van de minister een loondienstplan zien.
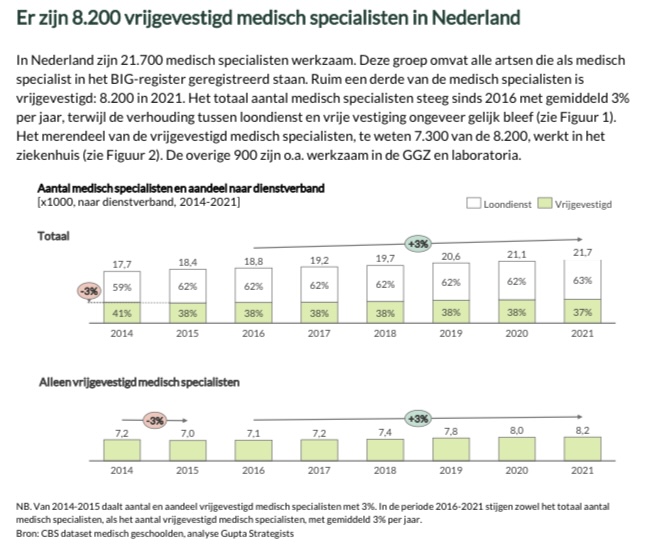
In deze bijdrage wordt niet ingegaan op de wenselijkheid van 100% loondienst bij medisch specialisten, omdat de onderbouwing niet wezenlijk is veranderd ten opzichte van eerdere blogs bij beantwoording van de vraag welk probleem daarmee wordt opgelost (blog, 10 augustus 2020 + blog, 14 mei 2021). Verder is 63% van de beroepsgroep al in loondienst (zie plaatje onder de titel).
Daarnáást zijn er urgentere kwesties te beschouwen die een grotere impact hebben op de MSZ, op bestuurbaarheid van ziekenhuizen, op burgers en andere zorgverleners. Op enkele van deze actuele kwesties wordt ingegaan. Allemaal kwesties waarbij de inbreng van medisch specialisten en verpleegkundigen onmisbaar is.
Bij zorgtransities telt naast de juiste zorg op de juiste plek ook de juiste volgorde bij het plan van aanpak. Dat betekent eerst de inhoud/samenwerking/continuïteit gebaseerd op een (toekomst)visie, dan als tweede stap de vorm/organisatie van deze inhoud, vervolgens (pas) de randvoorwaarden/regelgeving/macrobudget/financiering als derde stap en tot slot de bekostiging/tarifering. Wie bij een transitieplan niet met de eerste stap begint, loopt (later/nu) vast.
In deze tweede bijdrage (NB: hier de eerste bijdrage) worden facetten besproken passend bij de laatste twee stappen.
7.Transparantie geldstromen bij MSZ
Veel geldstromen zijn transparant, veel ook niet. In de Rijksbegroting 2025 (pg.209) zijn de MSZ-kosten begroot op 30,6 miljard euro, zijnde 46% van de bruto kosten in dat jaar uit de Zorgverzekeringswet. Wat ook bekend is dat als twee derde van de uitgaven van een ziekenhuis bestaat uit personeelskosten, een fors deel van het budget tweede lijn (31,5 miljard euro in 2025, pg.209) hieraan wordt besteed (hier).
Generiek wordt voor alle disciplines gesteld dat van de bijna 25% uitgavenstijging in de Zorgverzekeringswet tussen 2020 en 2024 ruim 90% samenhangt met loon- en prijsstijging. Ook van de verwachte nominale premiestijging van 121 euro voor het komend jaar 2025, zal 88 euro worden besteed aan loon/prijscompensatie. Een beslag wat ten koste gaat van duurzame innovatie, noodzakelijke investeringen en uitwerken van netwerktransitie als straks de transformatiegelden van IZA “op” zijn (zie Bijlage HLA, pg.4 van 22).
Vanaf boekjaar 2024 geldt inmiddels de verplichting voor MSB’s om hun jaarrekening openbaar te maken (hier). Dat zal transparanter en sneller inzicht geven in hun financiële status.
Wat allerminst transparant verloopt is de contractering door zorgverzekeraars van ziekenhuiszorg uit het basispakket. Een intransparantie gesteund door wet- en regelgeving (hier/hier). Met ook verstrekkende gevolgen.
In onderstaand kader eerst nog eens de beschrijving (met dank aan Guus van Montfort)…
Bekostiging als onderdeel huidige financiering MSZ: zie blog, 8 januari 2024
|
Sinds 2005 is (gefaseerd) de prestatiebekostiging voor ziekenhuizen ingevoerd als vervanging van de budgettering. De basis voor prestatiebekostiging is het DBC-systeem. Elk ziekenhuis onderhandelt op instellingsniveau met elke zorgverzekeraar in het najaar welk bedrag de betreffende zorgverzekeraar voor zijn verzekerden bij betreffend ziekenhuis wil besteden (de allocatie). Het ziekenhuis telt al die deelbedragen en deelbudgetten op en dat is de basis voor de interne begroting voor het komend jaar. De aanwending van de gealloceerde middelen geschiedt vanuit het totaal en dus niet per zorgverzekeraar, laat staan per DBC. Het is dus feitelijk een totaalbudget. Nadat de individuele budgetten per verzekeraar zijn overeengekomen, vaak aangevuld met per verzekeraar wisselende volumeplafonds en specifieke projectmatige afspraken, beginnen de onderhandelingen tussen de administratieve afdelingen van het ziekenhuis en de declaratieafdelingen van de individuele zorgverzekeraars over de tarieven per DBC/DOT. Immers die deelbudgetten zullen op een of andere manier op de bankrekening van het ziekenhuis moeten komen. En daarvoor gebruiken we DBC/DOTjes als tariefdragers en het overeengekomen tarief als verrekentarief. Dat zijn dus verrekentarieven die per ziekenhuis en per zorgverzekeraar kunnen verschillen, terwijl ze alleen maar als verrekentarief fungeren. Dit alles leidt tot een zeer grote administratieve lastendruk, die geen enkele inhoudelijke en bedrijfseconomische betekenis heeft, behalve een liqiditeitsbetekenis. In de MSZ zijn sinds 2012 de zorgverzekeraars meer gebruik gaan maken van aanneemsommen om uitgaven te beheersen. Dat vermindert de prijstransparantie. Naast de absoluut niet noodzakelijke, veel te hoge administratieve lastendruk is ook een effect van het huidige systeem van afspraken tussen ziekenhuizen en zorgverzekeraars dat er binnen de ziekenhuizen plafondmanagement gaat ontstaan. Men gaat in de loop van het jaar steeds meer kijken of plafonds per individuele zorgverzekeraar vol gaan lopen en of bij andere nog ruimte is. Dit om te voorkomen dat men gedeelten van plafonds ongebruikt laat of dat men niet betaalde ‘overproductie’ maakt boven een plafond. Wat dit te maken heeft met zinnige en zuinige zorg ontgaat mij totaal. De extra productie, dus boven de volumeplafonds, zijn voor rekening van de zorginstelling (die lopen het volumerisico). De zorginstellingen proberen met zogenoemd plafondmanagement de afgesproken volumeplafonds vol te krijgen, maar niet te overschrijden. De groei- en krimpafspraken in het HLA zijn belangrijke financiële en volumekaders bij de onderhandelingen tussen ziekenhuizen en zorgverzekeraars. Tot de aanwending behoren de interne verdeling van het budget over afdelingen, diensten, personeel, geneesmiddelen, kwaliteits- en innovatietrajecten en de lumpsum honorariumpot voor vrijgevestigde specialisten. De allocatie heeft een sterk macrokarakter, de aanwending juist een sterk microkarakter. Per 2015 is de honorariumlumpsum geïntegreerd in de bekostiging van de ziekenhuizen. Deze specialisten onderhandelen dus niet meer zelf met verzekeraars over hun honoraria. Zij zijn meestal verenigd in een MSB, verdelen onderling het totale honorarium dat via declaraties van de DBC’s door het ziekenhuis van de zorgverzekeraars wordt ontvangen. Voor deze interne verdeling binnen het MSB wordt gebruik gemaakt van het Logex-systeem, een soort productie-benchmarking. Het totale honorariumbudget loopt meestal parallel met de ontwikkeling van het totale ziekenhuisbudget en dat is in grote mate gebaseerd op de macro groei- en krimpafspraken van het hoofdlijnenakkoord. |
Aanneemsommen (hier) met omzetplafonds, wie draagt dan het verzekeringsrisico (hier)? Er zijn 4400 DOT-producten (hier), waarvan de prijs wordt vastgesteld om de fictieve begroting, vooraf opgesteld, gedurende het jaar als exploitatie te laten inlopen. Wat heeft dit nog met MSZ te maken, anders dan het landelijk bedrijfsmodel van ziekenhuizen en verzekeraars/banken?
Een omzetplafond impliceert de consequentie dat het ziekenhuis het prijs- en volumerisico moet overnemen als alle zorg tijdig geleverd moet worden. Die wachtlijsten MSZ (recente VWS-monitor!) komen, als reactie, dus niet zomaar uit de lucht vallen. Die komen voort uit een bedrijfs- en verdienmodel. Ja, ook van de zorgverzekeraar. Blijf de omzet onder het plafond, heeft dat consequenties voor de contractonderhandelingen het volgend jaar, komt de omzet boven het plafond dan is het ziekenhuis de risicodrager. Zuinige ziekenhuizen zijn de dupe. Het loont om bij het financieel beheer precies af te koersen op het omzetplafond, zelfs als het nodig is om voor dit doel voor exacte bepaling met juiste verrekentarieven extra personeel aan te trekken.
En de MSB’s dan? Het MSB onderhandelt met de Raad van Bestuur over hun totaal honorarium als aandeel in de omzet. Via Logex krijgen de vakgroepen hun aandeel. Logex is inmiddels zover ontwikkeld, dat ook andere aspecten dan louter productie kunnen worden geïmplementeerd ter bepaling van ieders aandeel uit het totaal honorarium. Zoals maximering van de productieruimte of zelfs het halen IZA-doelstellingen.
Moraal van het verhaal. De waarde van de zogenoemde productieprikkel zit ingebakken in het systeem, waar alle partijen last van hebben. Het zou genant zijn dit nadeel expliciet toe te dichten aan vrijgevestigde medisch specialisten. Daarnaast, het zijn de ziekenhuizen die met de verzekeraars afspraken maken over productie en vergoedingen. Niet de artsen.
Een ander facet van intransparantie zijn de uitkomsten van onderhandelingen van alle verzekeraars met alle ziekenhuizen. Geen wonder dat de burger op 12 november nog niet weet hoe de vlag erbij hangt wat betreft de MSZ-inkoop voor de eigen polis (hier).
In vele zorgartikelen wordt de waarde van “vertrouwen”, “autonomie”, “gelijkheid”, “solidariteit”, “leiderschap” bij netwerkvorming in het zorglandschap terecht genoemd en geroemd. Volledige transparantie van geldstromen in de zorg zou ik graag hierbij een zeer urgente kwestie noemen en zelfs als nieuwe kernwaarde bij besluitvorming willen toevoegen. Open de boeken, laat maar zien!
8.Wat zijn dat, perverse prikkels?
Wie perversiteiten of bijzonder gedrag in de zorg wil lezen, men neme een abonnement op een krant met onderzoeksjournalistiek dan wel een abonnement op Follow The Money (hier).
Het gaat bij dit item 8 over vragen, die niet zo makkelijk zijn te beantwoorden met bv. altijd ja of nee:
-mag/moet je een economische prikkel inzetten om wachtlijsten weg te werken tot niveau van de Treeknorm?
-wat zijn de consequenties voor de exploitatie als wordt gestopt met onder- en overbehandeling, met defensieve geneeskunde of met onder- en overdiagnostiek?
-idem, met extramuralisering van MSZ, bv. naar anderhalve of eerste lijn?
-Wanneer, bij welke Treeknormoverschrijding, wordt de gezondheidsschade die wordt aangebracht, gekapitaliseerd en ingebracht bij de discussie over de Rijksbegroting (blog/blog)?
-idem, bij discussie over de ‘opbrengst’ van de Zorgverzekeringswet (blog)?
-welke prikkels worden door verzekeraars toegepast om de zorginkoop MSZ af te stemmen op verkregen vereveningsgelden (blog)?
– waarom dalen de inkomsten van de verzekeraar via de risicoverevening als deze in zijn inkoop meer passende zorg contracteert dan zijn concurrenten? Welk mechanisme zit daarachter? Door wie geïntroduceerd?
-etc.
Ook is bekend dat bij de huidige bekostiging MSZ een klein percentage van de aanneemsom wordt ingezet als prestatiebeloning. Een beloning die loopt via kritieke prestatie indicatoren/KPI’s (voorbeeld). Als geen van de KPI’s wordt gehaald, wordt verlies gemaakt. Als bv. 80 procent van de KPI’s wordt gehaald, kan het resultaat uitkomen op miljoenen euro’s extra. Met welke consequenties (hier)?
De hamvraag is: wat zijn die KPI’s nu precies in al die 10 contracten tussen ziekenhuizen met concerns van zorgverzekeraars, die uiteindelijk verrekend moeten worden via een bonus/malus of via ongeveer 4400 virtuele verrekentarieven, ook wel DOT of DBC genoemd?
Ook hier: maak deze KPI’s publiekelijk toegankelijk, publiceer ze op de website zodat consequenties op impact in alle openheid kunnen worden beschouwd.
9.Einde DBC’s en afstemming MSZ-bekostiging met andere sectoren
Zoals in het kader bij kwestie 7 is beschreven is het DBC-tarief een virtueel verrekentarief, die wordt geopend bij het eerste poliklinisch contact en na 90 dagen weer sluit. Nadien kan zo nodig een vervolg DBC worden geopend. Hoe meer zorgactiviteiten en/of aanvullend onderzoek er plaatsvindt hoe hoger de DBC-prijs. Complexiteit (bv ASA-4 patiënt) en aanwezige multimorbiditeit hebben daarentegen geen invloed op de prijs. Per consult kan voor één zorgvraag één DBC worden gedeclareerd. De vervolg-DBC sluit na 120 dagen en alleen een arts, verpleegkundig specialist of physician assistant kan de DBC weer (her)openen
Voor de ziekenhuisexploitatie zijn in theorie frequente korte consulten, bij ‘dure’ zorgverleners, voor laagcomplexe patiënten, met relatief veel aanvullend onderzoek het meest gunstig.
Echter, gepaste specialistische zorg is veelal minder productie, want het wordt gekenmerkt door langere consulten met tijd voor de complexe zorgvraag en samen beslissen. Met minder frequente en gecombineerde controles en vaker eerder minder dan meer diagnostiek en interventies.
De productie is niet alleen gekoppeld aan de cyclus begroting/exploitatie van het ziekenhuis, zoals afgesproken door de Raad van Bestuur, maar ook telt productie mee in een benchmark, waarmee ziekenhuizen met elkaar worden vergeleken. Een lagere positie op de productiebenchmark heeft directe consequenties voor de formatie specialisten en voor de hoogte van de aanneemsom bij de contractonderhandelingen voor het komende jaar (bron).
Zo houden ziekenhuis en zorgverzekeraar elkaar met productieramingen gevangen, na de vastgestelde capaciteitsbegroting. Met als eerste bijwerking dat (tijdelijke?) daling in productie, al dan niet gerelateerd aan passende zorg, bijna nooit leidt tot lagere kosten in gebouwen of personeel. Met als tweede effect dat zorgverzekeraars iets minder zorg inkopen dan de toenemende zorgvraag vereist. Als uitvloeisel van het collectief toegepaste krimpmodelprincipe.
Het meest vervelende is misschien nog wel dat het virtuele DBC-verrekentarief als financieringsdoel niets zegt over geleverde zorg. Het alternatief voor de DBC-systematiek moet elders gezocht worden (hier) in de vorm van passende financiering bij de criteria van passende zorg, hier MSZ. Dit traject zal toch lopen via het creëren van best practices, met medeneming van kosten van zorginhoudelijke samenwerking ten behoeve van persoonsgerichte MSZ (hier). Want het is veel zorgverleners een doorn in het oog dat eenieder die zich bezighoudt met “het organiseren van zorg rondom de organisatie van zorg” hiervoor wel wordt betaald (hier). Maar dat bekostiging van kostbare tijd van interdisciplinaire samenwerking en goede uitleg op de werkvloer niet tot bijna niet wordt betaald. Hoe kan dit?
De conclusie dat het ook anders kan, trek ik uit de vele te lezen goede bijdragen voor een alternatief van MSZ-DOT-bekostiging. Deze “best practices” ten aanzien van een andere bekostiging MSZ zijn aangedragen (zie de links) door Jaap van den Heuvel, Guus van Montfort, Heleen de Wit, Marcel Levi (+ hier), Peter van der Voort, Robert Kreis, Carina Hilders en Wink de Boer. Veranderen van bekostiging is ook een kwestie van willen en het vervolgens willen organiseren! Bij deze de namen van 8 potentiële commissieleden…
Bij een nieuwe bekostiging MSZ telt wel het belang van het laten aansluiten van deze bekostiging op de bekostiging van de ketenpartners (hier). Netwerkvorming = netwerkbekostiging.
Met deze intentie en met het vooraf transparant(er) maken van belangen schreef ik samen met een huisarts, tevens LHV-ambassadeur, al een tweetal artikelen (hier/hier). Ter toelichting een actueel voorbeeld.
Voorbeeld: Zuyderland (blog). Elke week is er tegenwoordig nieuws over dit ziekenhuis (hier/hier), niet in de laatste plaats vanwege de tijdens de verkiezingscampagne geschetste verwachting dat onder leiding van de PVV afschaling van het Zuyderland Medisch Centrum in Heerlen niet door zou gaan. Inmiddels moet de minister van VWS en vicepremier terugkomen (hier) op deze belofte (citaten nu van deze minister: “Den Haag gaat daar niet over” en “ik besluit niet over de organisatie van de zorg in de regio, dat is een besluit van de individuele zorgaanbieders in afstemming met hun stakeholders”).
De situatie nu (hier/hier/hier) is dat ziekenhuisvertegenwoordigers ‘vóór’ het plan zijn en gemeente Heerlen, het merendeel van huisartsen en veel burgers ‘tegen’ de afschaling zijn. Het houdt inmiddels de gemoederen bezig.
Máár…, de discussie zou moeten beginnen in 2019 toen zorgverzekeraar CZ met Zuyderland (Raad van Bestuur + MSB) een 10-jarig contract sloot met 1% budgetdaling per jaar (hier/hier) en dat met een gelijktijdig gestarte zorgtransitie van voorkomen, verplaatsen en vervangen van zorg (blog). Werkzaam in regio Parkstad met burgers met veel chronische aandoeningen, met pas in 2040 het hoogtepunt van vergrijzing en wetend dat zorgcentralisatie niet leidt tot meer capaciteit, is het protest van huisartsen tegen het in 2019 bedachte afschalingsproces bij locatie Heerlen begrijpelijk.
Zuyderland is een illustratief voorbeeld waarbij zorg door ketenpartners niet gelijktijdig domein overstijgend gepaard gaat met een passende bekostiging voor elke schakel.
10.Meer VWS-invloed gewenst dan een EWS
Wanneer ziekenhuizen in financiële problemen (dreigen) te komen, en de continuïteit van de zorg in het geding is, gelden de Early Warning System (EWS)-afspraken, waarbij het ministerie tijdig betrokken raakt bij de aanpak en oplossing. Namens de overheid beoordelen de NZa en de IGJ bij financiële problemen ook zelf of er een onbeheersbare situatie ontstaat met risico’s voor patiëntveiligheid en continuïteit (zie als ander voorbeeld ook het CoMed-dossier).
De NVZ heeft vorig jaar 10 aanbevelingen gedaan voor ziekenhuiszorg (hier/hier).

In het kort betekenen deze NVZ-aanbevelingen meer preventie en minder medische, maar beter afgestemde zorg. Goedkoper en daardoor ook beschikbaar voor meer mensen. Nog anders gezegd: een stelsel waarbinnen gestuurd wordt op gezondheid in plaats van op de productie van zorg. Een stelsel ook waarbinnen gepoogd wordt de groeiende multimorbide zorg zoveel mogelijk buiten de deuren van topklinische ziekenhuizen te houden. Dit valt zeker onder de 3 V’s van IZA: voorkomen, vervangen en verplaatsen, waarbij de regie van het ministerie onmisbaar is. Wie begint?
De minister gaat zich ook inzetten voor behoud van streekziekenhuizen. Het marktaandeel van de Samenwerkende Topklinische Ziekenhuizen (STZ) is de laatste jaar flink gegroeid. De kleinere algemene SAZ-ziekenhuizen daarentegen daalden fors in marktaandeel: van 44,7 naar 31,8; een daling van maar liefst 12,9 procent. Kijkend naar de zorg, dan betekent dit een flinke daling van het marktaandeel voor plekken waar vooral laagcomplexe medisch-specialistische zorg wordt geleverd, waarbij kleine ziekenhuizen een deel van de zorg zijn kwijt geraakt aan plusminus 229 zelfstandige behandelklinieken. Daarnaast is een flinke stijging (6,2 procent) van de omzet zichtbaar naar plekken waar vooral hoogcomplexe zorg wordt geleverd en waar de basiszorg bijgevolg duur is.
Gaat de minister dit corrigeren ten gunste van streekziekenhuizen met de vraag: 5W1H en vooral hóe dan? Zeker gezien de gisteren gepresenteerde nieuwe volumenormen (hier/hier)? We gaan het afwachten.
Een ander teer punt van de ziekenhuisbekostiging zijn de opleidingsgelden die tussen UMC’s en STZ-ziekenhuizen worden verdeeld. Een budget van 1 miljard euro waarbij mogelijk een herverdeling op zijn plaats is. Een budget wat juist de grotere ziekenhuizen voordeel biedt (bv. met het dienstrooster) ten opzichte van kleinere ziekenhuizen. Of de minister hier in moet grijpen, kan ik niet beoordelen, maar de onderhandelingsruimte voor de SAZ is slechter dan voor de STZ.
De speciaal gezant passende zorg heeft recent bij advies over de voortgang van passende zorg, ofwel de inhoudelijke basis van het Integraal Zorgakkoord, nog eens de rol van het ministerie benoemt (hier). Citaat: “VWS expliciteert op gezag van de politieke koers de transitiedoelen, bepaalt de budgetten die beschikbaar zijn voor transitie en brengt partijen bij elkaar, met respect voor hun rollen” én “De politiek geeft democratische sturing aan de transitie. Daartoe ontvangt de Kamer periodieke rapportages over passende zorg, passende contractering en systeembelemmeringen.”
Naast de VWS-rol bij de 9 genoemde urgente kwesties bij MSZ, ligt er ook bij IZA dus een duidelijke rol voor de minister (hier). Want de eerste zin uit dat akkoord luidde in 2022 al: “het moet beter, anders lopen we vast” + (hier).
Slotwoord
Wat wordt gevraagd is goede bestuurbaarheid van noodzakelijke toekomstbestendige tweedelijnsvoorzieningen met passende MSZ (hier). Discussie over loondienstplicht voor medisch specialisten heeft minder prioriteit dan de hier geschetste 10 items. Regeren is ook prioriteren (blog/blog).
Desondanks gaat vervolgonderzoek naar de loondienstplicht door. Op verzoek van het ministerie wordt onder ziekenhuizen en vakgroepen verkend wat nodig is om hen te motiveren om binnen hun ziekenhuis collectief de overstap te maken naar loondienst.
Daarnaast is/komt er overleg met de Belastingdienst over de aanbeveling van de NZa om duidelijkheid te verkrijgen over de rol van het fiscaal ondernemerschap bij de samenwerking tussen ziekenhuis en MSB’s.
Tot slot komt er in 2025 wederom een Monitor van de NZa met een verslag over de bestaande financiële prikkels binnen een MSB. Ook meldt de toezichthouder dan de actuele positie van de MSB’s in relatie tot de bestuurbaarheid van ziekenhuizen.
Afhankelijk van alle uitkomsten, aldus de minister, wordt bekeken of er een noodzaak is om regelgeving omtrent loondienstverplichting te starten (hier, pg.37). Wordt vervolgd.
Eerdere blogs over MSZ
14.04.2017: Goed nieuws? (is budgetonderschrijding goed nieuws? En voor wie dan?)
18.08.2017: Prijsaanpak dure geneesmiddelen blijkt complexe zaak (weesgeneesmiddelen Ned.)
25.09.2017: Tegenstrijdige boodschap toezichthouders bij ziekenhuisfusie AMC en VUMC
25.09.2017: Blijven medisch specialisten buiten Wet normering topinkomens vallen?
15.01.2018: Substitutie (van tweede naar eerste lijn)
26.01.2018: Rechtspraak (over fusie ziekenhuizen AMC en VU)
23.02.2018: Inzicht in prijs, dan pas uitzicht op een oplossing (ELV/Spinraza)
26.04.2018: Maak bekostiging van ziekenhuiszorg 100% transparant(1) (prijstransparantie/regio)
29.04.2018: Akkoord medisch-specialistische zorg heeft ook voor huisarts consequenties
10.07.2018: Maak bekostiging van ziekenhuiszorg 100% transparant (2) (omzetpafond/ACM)
20.08.2018: Het waardegericht kunnen inkopen is een illusie (P-waarde = uitkomst/kosten)
15.10.2018: Nieuwe beloning medisch-specialistische zorg nog onduidelijk (MSB/DBC)
25.10.2018: Gebrek aan openheid mede debet aan faillissement ziekenhuizen (1) (ijsselmeerzkhs)
29.10.2018: Gebrek aan openheid mede debet aan faillissement ziekenhuizen (2) (ijsselmeerzkhs)
31.10.2018: Gebrek aan openheid mede debet aan faillissement ziekenhuizen (3) (ijsselmeerzkhs)
23.02.2019: De transitie van ziekenhuiszorg (1) (over het msb)
25.02.2019: De transitie van ziekenhuiszorg (2) (over afname aantal ziekenhuizen)
27.02.2019: De transitie van ziekenhuiszorg (3) (over opvolging DBC-systematiek)
01.03.2019: De transitie van ziekenhuiszorg (4) (over samenwerking met ziekenhuizen)
11.03.2019: Voorwaarden toetreding zorgaanbieder: van denken naar doen (nieuwe toelatingscriteria)
19.03.2019: Wachten op het wegwerken van wachtlijsten (Treeknormen en zorgplicht)
01.04.2019: Ziekenhuiszorg: polderen in de polder (IJsselmeerziekenhuis Lelystad)
18.04.2019: Reactie op: “veel ziekenhuiszorg heeft geen enkel nut” (vermeende ineffectieve zorg)
06.08.2019: Wetsvoorstel BIG-2 krijgt van verpleegkundigen weinig steun (tweedeling)
10.08.2019: Overheid, neem regie bij transformatie ziekenhuislandschap (centrale aansturing)
14.10.2019: VWS herpakt regie bij faillissementsperikelen van ziekenhuizen (nu vooraf bemoeienis)
02.07.2020: Brabantse huisarts rond ziekenhuis Bernhoven beter belonen (bij extra werk)
10.08.2020: Medisch specialist wel/niet in loondienst een schijndiscussie (geen productieprikkel, in WNT)
22.08.2020: Inzet IC-verpleegkundigen onder het vergrootglas (IC-capaciteit + hun randvoorwaarden)
14.09.2020: Bekostiging passende zorg in beweging: ziekenhuiszorg (2) (visie + NZa-verrekentarief)
10.03.2021: Eindigt conflict microbiologen met Brabantse ziekenhuizen bij rechter? (testomzet)
14.05.2021: Eerst ziekenhuistaken, dan pas organisatie en bekostiging, inclusief loondienstdiscussie
14.06.2021: Over toverwoorden en de kunst van veranderen (ziekenhuistransitie i/e verandercyclus)
24.08.2021: Behoud van 11 traumacentra is een voorbarige conclusie (houtskoolschets + volumenorm)
27.08.2021: Voldoende IC-capaciteit zou breed gedragen taakstelling moeten zijn (HBO+zkh+VWS)
22.10.2021: Dure geneesmiddelen: van markt naar controle (intramuraal, wees, kosteneffectiviteit)
29.01.2022: Discutabele besluitvorming bij toewijzing kinderhartchirurgie (Erasmus/Utrecht)
08.02.2022: Onder drang wordt ziekenhuis Bernhoven opnieuw een proeftuin (overlevingscriteria)
02.03.2022: Uitgangspunten herinrichting landschap acute zorg bekend…en nu? (pilots/VWS/NZa)
15.03.2022: Reflectie op speerpunten zorgkoers kabinet Rutte IV (2) (acute zorg = speerpunt 6)
15.03.2022: Reflectie op speerpunten zorgkoers kabinet Rutte IV (2) (spec. loondienst = speerpunt 7)
20.04.2022: Minister blijft vaag over noodzakelijk aantal spoedeisende hulp (SEH) (in IZA?)
07.06.2022: Inhalen medisch-specialistische zorg kan ook in buitenland (inkopen inhaalzorg)
20.02.2023: Minister zet met besluit kinderhartcentra risicovolle stap (Erasmus/UMCG + transitieperiode)
03.07.2023: Burgers bij transitie ziekenhuiszorg: wel informatierecht, geen medezeggenschap
08.01.2024: Laat verschil bekostiging 1e en 2e lijn geen spelbreker zijn in samenwerking
15.01.2024: Financiële staat: vraag/antwoord (18) (over consequenties verschil bekostiging 1e en 2e lijn)
18.01.2024: Besluit concentratie kinderhartchirurgie door rechtbank vernietigd (17 jr.na GR-adv.)
15.07.2024: Overbehandeling schaadt zorg en stelsel (4 artikelen: arts/Linnean/aanneemsom + afschaf DBC)
23.08.2024: Plan Zuyderland als lakmoesproef bij behoud streekziekenhuizen (belofte(n) kabinet)
