Bij het Kamerdebat vorige week over de oplopende tekorten aan geneesmiddelen deed de demissionair minister van VWS een aantal opmerkelijke uitspraken (NRC, 30 mei 2024). Zij noemde de huidige situatie: “heel zorgelijk. We zitten niet ver af van een noodsituatie.” Met verder als toevoeging: „Het kost meer tijd dan ik had verwacht en gehoopt. Het is complex. Partijen moeten over hun eigen schaduw heen springen. Het moet sneller, dat is ook mijn frustratie.” Maar ook gaf de minister 30 mei 2024 (debat) toe dat het voorkeursbeleid in elk geval „niet meer goed werkt. Dan moeten we dus ingrijpen.”
Wat is er aan de hand?
In de vorige week aangeboden petitie (hier) vanuit het zorgveld staat dat in 2023 4 miljoen mensen niet het medicijn meekrijgen dat de arts had voorgeschreven en dat 1,6 miljoen mensen zijn aangewezen op geneesmiddelen die wél in het buitenland maar niet hier leverbaar zijn. Ook zijn hierdoor artsen en apothekers te veel tijd kwijt naar het zoeken van alternatieven (voorbeeld).
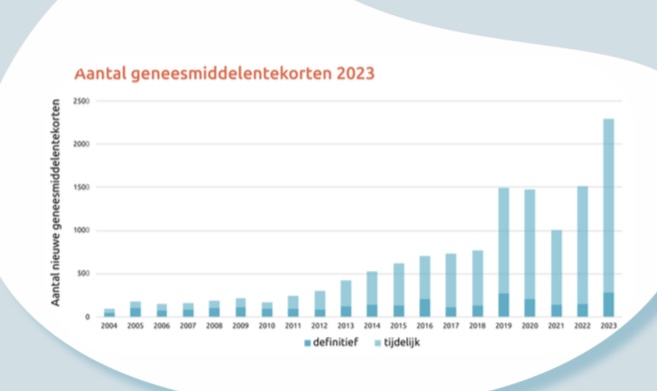
De situatie is in 2024 nog slechter dan in 2023 (plaatje onder de blogtitel). Het probleem wordt mede intenser nu dit jaar er ook tekorten zijn voor veel gebruikte medicijnen, zoals de snelwerkende luchtwegverwijder salbutamol (hier/hier/hier) en vele antibiotica (hier/hier).
Het NRC-artikel (+ NOS, 29 mei 2024) melden ook dat een nog niet gepubliceerd onderzoek van de Erasmus Universiteit Rotterdam een causaal verband laat zien tussen het preferentiebeleid en de tekorten. Een conclusie die vele zorgverleners (blog 2018/blog 2023/blog 2024) al vanaf de invoering, dus veel eerder, net als de minister nu jaren later, hadden getrokken. Maar een conclusie die recent juist weer niet door verantwoordelijke zorginkopers/zorgverzekeraars kon worden bevestigd (ZN, 3 mei 2024)… En wat is het standpunt van “onze” 7 toezichthouders in de zorg nu eigenlijk?
In het onlangs gepresenteerde regeerakkoord (pg.14/15) staat niets over aanpassing of afschaffing van het preferentiebeleid. Dit betekent in politieke zin dat het onderwerp in alle vrijheid behandeld kan worden (hier), inclusief de voor leveringszekerheid noodzakelijke besluiten. Dus nu snel in politieke zin kleur bekennen en via besluitvorming met regie doorpakken.
Informatie over de omvang van tekorten: hier + hier + hier + hier + hier + hier + hier + hier + hier.
In deze blog ga ik verder in op aangedragen oplossingen.
Aangedragen oplossingen
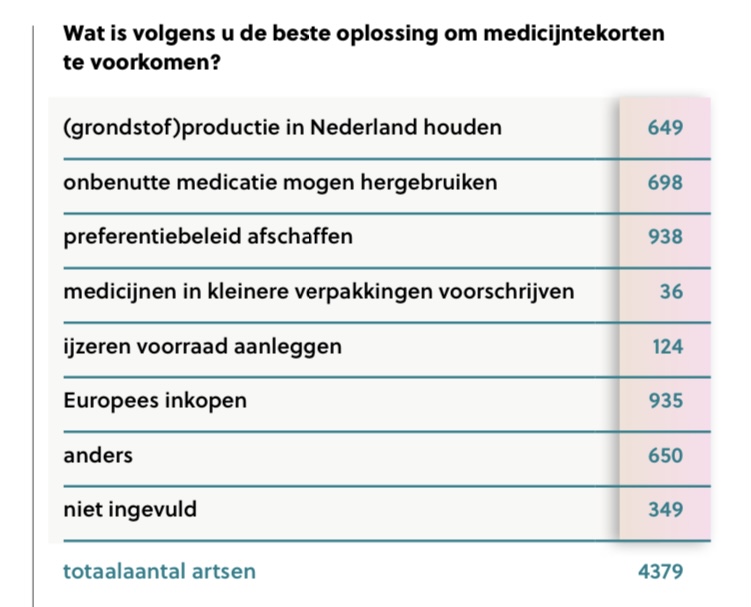
Conclusie uit een recente artsenenquête van Medisch Contact (4379 respondenten) was dat “bijna de helft van de Nederlandse artsen dagelijks tijd kwijt is aan het ondervangen van problemen door medicijntekorten. Die tekorten tasten de kwaliteit van de geleverde zorg volgens veel artsen aan. Terwijl diezelfde tekorten juist leiden tot extra consulten van patiënten en tot verergering van ziekteklachten bij patiënten (Medisch Contact, 27 mei 2024)”.
Een van de genoemde maatregelen is aanpassing (afschaffen??) van het preferentiebeleid. Initiatiefnemer van de petitie (Medisch Contact, 30 mei 2024): “Zorgverzekeraars kunnen niet meten wat de bijwerkingen zijn van goedkoop medicijnen leveren. Daarvoor moeten ze in de spreekkamer komen zitten. Het preferentiebeleid is nu echt penny wise, pound foolish.”
Aanpassing preferentiebeleid nu is overigens ook het standpunt van de grootste onder de kleine zorgverzekeraars (hier).
Aan de geënquêteerde artsen werd ook gevraagd wat volgens hen de beste oplossing is om medicijntekorten te voorkomen?
Het was alweer de vorige minister die stelde dat “vanwege de complexiteit van het vraagstuk, is mijn aanpak breed en gericht op de hele productieketen, van grondstof tot eindproduct, zowel binnen Nederland als in de Europese Unie. Voor het versterken van de leveringszekerheid en daarmee de beschikbaarheid van geneesmiddelen voor patiënten en de zorg is de hele keten van belang (Bron: Kamerbrief, 7 juni 2022).
Mijn samenvatting over oorzaken tekort
Mijn samenvatting is dat aan oorzaken van tekorten van geneesmiddelen ten grondslag liggen: tekort aan grondstoffen en productie in NL/EU, mede daardoor te lange transport/aanvoerlijnen, het doorgeschoten preferentiebeleid (broekzak/vestzak-beleid), mistige inhoud van contracten bij inkoop, niet transparante prijsberekeningen, mistige aanbestedingsmethodiek (“onder couvert”), onterechte verkoop van (te veel) marktaandelen aan (te weinig) specifieke leveranciers, het van de Nederlandse markt halen (hier) van essentiële medicijnen door farmaceuten die hun knopen tellen (wel handelsvergunning betalen, maar vanwege het voorkeursbeleid niet mogen leveren), verzekeraars die het eigen financieel belang laten prevaleren boven leveringszekerheid, met bij dit alles het ministerie en toezichthouders op te grote afstand.
Voor oplossingen is het wel essentieel dat vóóraf de juiste probleemanalyse wordt gemaakt.
Standpunten bij oplossingen: “Dat moet anders”, zeggen velen in 2024…
|
*9 februari 2024 Afspraken zorgverzekeraar en medicijnleveranciers ——————————————————————————————————————– *5 maart 2024 ——————————————————————————————————————- *16 mei 2024 • Signaleren tekorten en inzicht in kritieke middelen • Voorraden en leveringszekerheid vergroten (+ hier) • Internationale activiteiten • Inzet van eigen (financiële) beleidsinstrumenten • Medische hulpmiddelen ——————————————————————————————————————– *23 en 30 mei 2024 1. Sneller handelen bij acute tekorten 2. Proactief sturen op een gegarandeerde beschikbaarheid ——————————————————————————————————————— *28 mei 2024 (met ruim 13.000 ondertekenaars) Petitie Stop de medicijntekorten · Het preferentiebeleid, waarbij de zorgverzekeraar één middel in een groep aanwijst als hét middel dat de apotheker moet afleveren, moet onmiddellijk versoepeld worden. · Op termijn kan voor veel middelen het preferentiebeleid gestaakt worden. Dat scheelt artsen en apothekers héél veel administratie. · De gevolgen van de tekorten, zoals ziekenhuisopnames, extra consulten en toegenomen ziektelast moeten veel beter worden gemonitord · Medicijninkoop en -productie in Europees verband regelen biedt mogelijk oplossingen voor de toekomst, maar daar kunnen we niet op wachten. Het probleem is simpelweg te groot. Alle oplossingen die bijdragen moeten nu worden aangewend. ——————————————————————————————————– *27 mei 2024 (KNMP) Onder andere een pleidooi voor een “Nationale apothekerskast” en een beter functionerend “Meldpunt geneesmiddelentekorten en -defecten”. ——————————————————————————————————————- *28 mei 2024 (+ eerdere brief aan informateurs: KNMP, 8 april 2024). Brief aan de leden van de vaste Kamercommissie VWS, die zich op 30 mei j.l. hebben uitgesproken over het hulp- en geneesmiddelenbeleid. ——————————————————————————————————————- |
Lucas Jan Wiarda, voormalig directeur van InnoGenerics (hier) maakte vorige maand zelf een analyse van de actuele situatie en kwam daarbij met diverse oplossingsrichtingen.
In onderstaande een poging tot een samenvatting van deze analyse (Wiarda, 24 mei 2024)
|
Citaten: “Tot 2022 bestond er nog een ‘vrije’ markt van ~40% voor veelgebruikte generieke medicijnen. Anno 2024 bestaat deze nagenoeg niet meer. Het geïntensiveerde preferentiebeleid werkt als een fuik voor de diversiteit van aanbod, en daarmee de leveringszekerheid en beschikbaarheid van generieke medicijnen. Nederland leidt aan een medicijninfarct. Dit komt voornamelijk door leveringsproblemen van goedkope generieke medicijnen waarvoor zorgverzekeraars vaak een voorkeursmerk hebben geselecteerd. Medicijntekorten leiden tot (verborgen) schade aan de volksgezondheid, ons zorgstelsel, en de economie. Dit schreeuwt om onderzoek en een spoedige oplossing. Nederland is al sinds 2009 koploper van Europa als het gaat om medicijntekorten. Dit heeft te maken met typisch Nederlandse marktkenmerken. Nergens in de wereld hebben zorgverzekeraars zo’n centrale regierol gekregen als in Nederland met 100% dekking van het preferentiemodel voor veelgebruikte medicijnen met meerdere aanbieders. De mondiale generieke medicijnindustrie kenmerkt zich door overcapaciteit, prijsdruk, kostenstijgingen, strikte wet- en regelgeving, consolidatie en een hoge mate van uitbesteed werk (offshoring) ver weg. De steeds langer wordende waardeketen wordt hierdoor kwetsbaar en ondoorzichtig. Generieke medicijnen kennen een lange productiecyclus en verschillen onderling qua receptuur, technologie, en tussenleveranciers die steeds vaker afhankelijk zijn van ‘single sources’. Noch de Zorgplicht, noch de NZa maakt enige melding van de zorgplicht rondom beschikbaarheid en leveringszekerheid van preferent aangewezen medicijnen. Nederlandse Wet- en regelgeving zorgt voor gemaximeerde prijzen (Wgp) en vergoedingen (GVS). Deze vormen echter geen realistische referentie voor de werkelijke nettoprijzen van preferente medicijnen. Deze zijn niet transparant en geheim. Ook vormt de Wgp geen referentie voor collegiale bereidingen of uit nood geïmporteerde medicijnen. Deze zijn niet aan maxima gebonden. Het preferentiebeleid is de afgelopen 2 jaar onopgemerkt geïntensiveerd. De ‘vrije’ markt is hierdoor nagenoeg verdwenen voor veelgebruikte medicijnen. Apothekers riskeren hoge boetes als zij afwijken van het preferentiebeleid. Dit staat haaks op de oorspronkelijke randvoorwaarden van het preferentiebeleid. Door hun dominante positie kunnen verzekeraars scherpere (geheime) prijzen onderhandelen dan bijvoorbeeld groothandels en apotheken in het buitenland. De netto inkoopprijzen van preferente medicijnen liggen 30-80% lager dan de laagste Apotheek Inkoop Prijs (AIP) en vaak onder de 1 euro per maand. In ruil voor de laagste (geheime) prijs, leidt het totalitaire Nederlandse preferentiebeleid tot quasi-monopolies en dominante marktposities, (onomkeerbare) verschraling van aanbod, minder voorraden, het domino-effect (ofwel plotseling toegenomen vraag) en onwenselijke prijsstrategieën. Volgens veldpartijen helpt een Europese lijst van Kritische Medicijnen niet tegen nationale medicijntekorten vanwege ‘culturele’ verschillen. Zij pleitten daarom voor Nationale lijsten. Veel landen hebben al zo’n Nationale lijst. Nederland nog niet.” Medicijntekorten in Nederland schreeuwen om: 1. regie, beleid, toezicht en eigenaarschap; 2. onderzoek en transparantie; 3. herinrichting van de markt door modernisering van het preferentiebeleid 4. afstemming en samenwerking; 5. behoudt van productie dichterbij huis; 6. zinnige Europese samenwerking. Wiarda komt met 7 oplossingsrichtingen. De meest interessantste zijn: Voorwaarde en oplossingsrichting 1: Roep VWS op om actief regie (terug) te nemen in de aanpak om medicijntekorten in Nederland op te lossen. En om daarvoor de benodigde kennis in huis te halen (zoals farmacie, industrie en regulatoir) die nodig is om actieve regie te nemen en inhoudelijk overleg te voeren met zowel marktpartijen als op Europees niveau Oplossingsrichting 2: Maak de leveringszekerheid van preferente medicijnen expliciet onderdeel van de zorgplicht. Hierdoor worden verzekeraars gemotiveerd om ‘eigenaarschap’ te nemen rondom de betaalbaarheid, beschikbaarheid en leveringszekerheid van de door hen aangewezen preferente medicijnen. Bovendien wordt toezicht en handhaving door de NZa binnen bestaande beleidskaders geborgd. Oplossingsrichting 4a: Zet in op onderzoek naar de markt van generieke preferente medicijnen en farmaceutische zorg door de Autoriteit Consument & Markt (ACM). De ACM kan toetsen of de markt van preferente generieke medicijnen nog wel goed en doelmatig functioneert, of er sprake is van een eerlijk concurrentiemodel waarbij geen partij wordt benadeeld door oneerlijke praktijken en/of dominante marktposities. De huidige marktontwikkelingen vragen hier om. Denk hierbij aan de sterk toegenomen inkoopkracht van verzekeraars, noodkreten vanuit openbare apothekers, de ondoorzichtige marktstructuur, signalen van selectieve toepassing van boeteclausules en spreekverboden om met de media te spreken over medicijntekorten op instructie van Zorgverzekeraars Nederland. Oplossingsrichting 4b: Vraag VWS, universiteiten, autoriteiten en toezichthouders om onderzoek te doen naar (1) hoe de (geheime) preferentieprijzen zich verhouden tot de AIP, het GVS en de Wgp; en (2) hoe de netto preferentieprijzen openbaar kunnen worden gemaakt zoals andere partijen in andere landen doen. |
Voormalig minister Kuipers had gelijk dat de oplossing bij het tekort aan geneesmiddelen ligt in het hele traject tussen grondstof en eindproduct. Maar dan moet wel 5W1H inzichtelijk zijn hoe in dit traject de hazen lopen. Dan is er transparantie en pas dan is er, na een goed gedefinieerd collectief gedragen probleemanalyse, een oplossing in zicht.
Tot slot
Het zal menigeen niet ontgaan zijn dat bij veel meer dossiers de druk toeneemt op toezichthouders richting het handhaven van de zorg(inkoop)plicht bij verzekeraars. We zien het nu bij de tekorten aan geneesmiddelen (oplossingsrichting 2/hier/hier). Eerder al bij een generieke beschouwing van deze zorginkoopplicht (hier/hier/hier), de wachtlijsten in de GGZ (hier/hier) en bij de huisartsenzorg (hier/hier/hier).
Er geldt voor de burger een verzekeringsplicht en een plicht tot premiebetaling. Daartegenover staat het aanbod van tijdig te leveren en ingekochte zorg van het basispakket. Maar wáár staat bij de diverse tekorten het hebben van een zorgverzekering nu precies voor? Voor wát ben je dan als burger precies verzekerd? We gaan het merken bij komende besluitvorming in de politiek, al dan niet met een uitspraak van een rechter.
Eerdere blogs over tekorten geneesmiddelen
05.09.2018: Preferentiebeleid: van kostenbeheersing tot perversiteit (te ver doorgeschoten)
24.09.2018: Inzicht geven in prijs medicijn is taak van overheid (discutabele prijsstelling medicijn)
13.10.2018: Wouter Bos: Stop met wegduiken voor pijnlijke keuzes in de zorg (wegkijken als beleid)
01.02.2020: Ook de politiek aan zet bij gedragscode geneesmiddelenindustrie (code VIG over prijzen)
04.04.2020: Verhoogde urgentie aanpak tekorten geneesmiddelen (altijd al, zeker nu in coronatijd)
15.05.2020: Zuinigheid die wijsheid koopman bedriegt en zorg bedreigt (beleid medicijninkoop)
06.01.2021: Modernisering GVS levert zeker wat op, vooral misère (wisselen, misbruik MN R/)
04.02.2022: Nieuwe aanpak moet geneesmiddelentekorten voorkomen (ijzeren voorraad/EMA)
15.06.2022: Het nieuwe GVS: wie betaalt, bepaalt! Of toch niet? (Bezwaarbrieven + eigen Leidraad)
09.08.2022: Herberekening GVS-vergoedingslimieten: bezint eer ge begint! (2023: -140 mln.?)
10.11.2022: Hormoonspiraal Levosert ten onrechte als preferent aangewezen (zwichten voor NIP)
19.01.2023: Leveringszekerheid geneesmiddelen neemt af, tekorten nemen toe (WPG+GVS+pref.beleid)
27.02.2023: Niets wijst op het (willen) stoppen van het preferentiebeleid (toenemende tekorten)
02.01.2024: Regel hulpmiddelen (weer) met eigen lokale apotheek (m.n. palliatieve fase/dichtbij IZA)
08.03.2024: Stijging geneesmiddelentekort vereist aanscherping beleid (prijs/preferentie/overheid)
